Флебит и тромбофлебит МКБ I80

Развитието на възпалително заболяване на венозната стена се нарича флебит. Много по-често обаче флебитът се съчетава с образуване на тромби. Асептично възпаление на вените с тромботичен процес в тях се нарича тромбофлебит. Възпалителният процес засяга и околовенозните тъкани, включително и кожата. Състоянието е известно като перифлебит.
Тромбозата/тромбофлебитът на повърхностните вени е патологично състояние, при което образуването на тромботични маси в повърхностните вени става с развитието на съпътстваща възпалителна реакция на кожата и подкожната тъкан. В руската литература традиционно се използват термините "тромбофлебит" (подчертава тежестта на възпалението), "варикотромбофлебит”(набляга на развитието на тромбоза при разширени повърхностни вени). Английският език използва термините „повърхностна венозна тромбоза“ и „повърхностен тромбофлебит“ (superficial thrombophlebitis, повърхностен венозен тромбофлебит). От морфологична гледна точка няма фундаментални разлики между тромбоза и тромбофлебит и затова терминът "повърхностна венозна тромбоза" е приемлив. В същото време във вътрешната научна литература и клиничната практика преобладаващата употреба на термина „тромбофлебит“ по отношение на поражението на повърхностните вени (тромбофлебит на повърхностните вени) отдавна е силно вкоренена. Имената „тромбофлебит на повърхностни вени“ и „тромбоза на повърхностните вени“ са синоними. Тромботичните и съпътстващите възпалителни процеси могат да засегнат не само разширени вени, но и неразширени вени. Във връзка с това е важно да се изолират тромбозата на варикозните повърхностни вени (варикотромбофлебит) и тромбозата поради неразширени повърхностни вени. Прогнозата на заболяването и тактиката на лечение на пациенти в тези случаи имат значителни различия. Всичко това е разгледано по-обстойно в отделни рубрики.
Епидемиология и рискови фактори
Тромбофлебит в общата популация се регистрира с честота 0,3-0,6 случая на 1000 човекогодини, достигайки ниво от 0,7-1,5 случая на 1000 човекогодини при възрастни хора. В Съединените щати честотата се изчислява на 1 случай на 1000 население годишно, 125 000 случая се регистрират годишно. Средната възраст на пациентите с флебит и тромбофлебит варира от 54 до 65 години, докато заболяването засяга най-често жените. Истинското разпространение на заболяването може да надвиши цифрите, дадени поради факта, че много пациенти с ограничени варианти на заболяванията не търсят медицинска помощ. Най-често срещаният рисков фактор е наличието на разширени вени на долните крайници. Трансформацията на повърхностните вени при пациенти се открива с честота до 80%. Според проучване, честотата на тромбофлебит при пациенти с хронични венозни заболявания е била 7%. Сред възможните рискови фактори са:
- възраст
- затлъстяване
- история на употребата на тютюн
- дълбока венозна тромбоза или повърхностен тромбофлебит
- бременност и следродилен период
- употреба на перорални контрацептиви
- заместителна хормонална терапия
- обездвижване
- скорошни операции и наранявания
- онкологични заболявания
- фенотиазини
- усложнени инфекциозни системни заболявания - пневмония, коремен тиф
- хематогенни заболявания - полицитемия вера, левкемия, пернициозна анемия
- болест на Бехчет
- химиотерапия
- застойна сърдечна недостатъчност
- хепарин-свързана тромбоцитопения
Така например, в рамките на 1 месец след раждането, рискът от развитие на повърхностен тромбофлебит значително се увеличава. Ракът може да бъде открит при 10-20% от пациентите с това заболяване. Тромбофилия с наследствен характер, по-специално, мутация на гена на коагулационния фактор V от типа Leiden, мутация в протромбиновия G20210A ген, дефицит на антитромбин III (AT III), протеин C и S значително увеличават риска от развитие на тромбофлебит. При липса на разширени вени, автоимунни заболявания и онкологична патология, мутацията в Leiden увеличава риска с около 6 пъти, мутацията в гена на протромбин G20210A - 4 пъти, комбинирани варианти - 13 пъти. Сред пациентите с тромбофлебит разпространението на различни нарушения в хемостатичната система (резистентност към активиран протеин С и дефицит на антитромбин III, протеин С или S) достига 41%. При пациенти с тромботични лезии на разширени вени, дислипидемията играе специална роля, увеличавайки риска от повторно развитие на заболяването с 5.5 пъти. Автоимунните заболявания, придружени от повишаване на нивото на антитела срещу кардиолипин, могат да бъдат възможен рисков фактор. При пациенти с рецидивиращ тромбофлебит в 33% от случаите се открива повишено ниво на антитела срещу кардиолипин.
Етиопатогенеза
Често се среща травма на разширена вена или здрава вена. Предразполагащите фактори при флебит и тромбофлебит включват всяко събитие, което може да намали венозния поток. Примери включват продължително седене или обездвижване и дехидратация (например, при дълъг полет на авиокомпания), продължителна операция или продължителна почивка в леглото.
Генетичната тромбофилия или основното злокачествено заболяване може да доведе до хиперкоагулируемо състояние.
Вътрешна травма на вена поради постоянен катетър или дори трудна флеботомия също може да причини венозно нараняване и възпаление.
Обикновено процесът започва с увреждане на ендотела или вътрешната лигавица на стените на кръвоносния съд. След това има незабавно вазоконстрикция или стесняване на кръвоносния съд, което ограничава притока на кръв. След това някои тромбоцити се прилепват към увредената съдова стена и се активират от колаген и тъканен фактор, които са протеини, които обикновено се държат отделени от кръвта от непокътнат ендотел. След това тези тромбоцити набират допълнителни тромбоцити, за да образуват тапа. Образуването на тромбоцитната тапа се нарича първична хемостаза.
След това се активира каскада за коагулация. В кръвта има набор от фактори на съсирването, повечето от които са синтезирани от черния дроб протеини. Обикновено те са неактивни и просто плават наоколо в кръвта. Коагулационната каскада започва, когато един от тези протеини се разцепва протеолитично. След това този активен протеин протеолитично се разцепва и активира следващия фактор на съсирване и така нататък. Последната стъпка в коагулационната каскада е активирането на протеиновия фибриноген към фибрин, който след това се отлага и полимеризира, за да образува мрежа около тромбоцитите. Всички тези стъпки, водещи до фибриново подсилване на тромбоцитната тапа, съставляват процеса, наречен вторична хемостаза, и те водят до твърд съсирек на мястото на нараняването.
Тази каскада има огромна степен на усилване и отнема само няколко минути, за да премине от нараняване до образуване на съсиреци. Активирането на каскадата се контролира внимателно от антикоагулационни протеини, които насочват и инактивират ключови фактори на съсирването. Например, антитромбинът инактивира Фактори IXa, Xa, XIa, XIIa, VIIa и тромбин, докато протеинът С инактивира Фактори Va и VIIIa.
Тъй като съсирекът се увеличава, той ограничава количеството кръв, което може да премине през вената, и налягането във вената се увеличава. Обикновено съсирекът може да започне естествено да се разпада. Например, ензими като плазмин разграждат фибрина на фрагменти, наречени D-димери.
Има три основни фактора, които водят до тромбоза, и те се наричат триада на Вирхов. Първият фактор е забавен приток на кръв, наречен застой във вените. Обикновено кръвта непрекъснато тече гладко през кръвоносния съд, но ако притокът на кръв стане турбулентен, линейният поток се нарушава и се образуват бавни или статични джобове кръв. Стаза може да се случи и по време на дълги периоди на бездействие на помпата на скелетните мускули, като почивка на легло или дълги полети и каране на кола. Стаза може да се случи дори по време на бременност, когато растящия плод компресира близките вени.
По време на застоя тромбоцитите и други фактори на съсирването контактуват с ендотела и продължителното взаимодействие води до сцепление с фактор на съсирване и в крайна сметка до активиране на каскадата на съсирването.
Вторият фактор е състояние на хиперкоагулация, при което променените количества фактори на съсирването увеличават или първичната, или вторичната хемостаза. Това може да се случи по генетични причини или придобити такива, като операция или прием на определени лекарства, включително противозачатъчни. По време на операцията физическото увреждане на съдовете активира каскадата на съсирването. Противозачатъчните хапчета могат да насочат баланса към съсирването, защото повишават нивата на факторите на съсирване и намаляват нивата на някои антикоагулационни фактори, като протеин С и антитромбин.
Третият фактор в триадата на Вирхов е увреждането на ендотелната клетъчна лигавица на кръвоносен съд, който излага тъканен фактор и колаген. Увреждането може да бъде причинено от инфекции, хронично възпаление или токсини, като тези, открити в тютюневите цигари.
Клинична картина
В зависимост от локализацията на тромботичния процес, неговото разпространение, продължителността на заболяването и степента на засягане на тъканите, заобикалящи засегнатата вена, във възпалителния процес могат да се наблюдават различни варианти на клиничните прояви на заболяването - от изразено възпаление по протежение на тромбозираната вена, придружено с нарушения в общото състояние на болката до незначителна проява от локален и системен характер. Пациентите се оплакват от болка по тромбозираните вени, ограничавайки движението е разбира се, в някои случаи не се наблюдава пирексия над 38,0°С, неразположение, втрисане. При изследване на засегнатия крайник се наблюдава ивица от хиперемия в проекцията на засегнатата вена. При палпиране се разкрива подобна на шнур плътна, рязко болезнена вена. Определя се локалното повишаване на температурата, хиперестезия на кожата. При изследване на пациент със съмнение за тромбофлебит е необходимо да се изследват всички крайници, тъй като двустранната комбинирана лезия е както на повърхностни, така и на дълбоки вени в различни комбинации. В допълнение към идентифицирането на признаци на тромбофлебит е необходимо целенасочено да се идентифицират симптоми, които показват възможното присъствие на дълбока венозна тромбоза.
Болестта на Мондор е рядко състояние. Обикновено тромбофлебитът е разположен в антеролатералния аспект на горната част на гърдата или в областта, простираща се от долната част на гърдата през подмамалната гънка към костния край и епигастриума.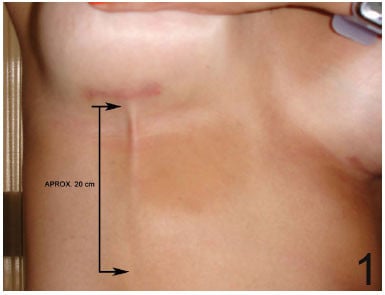
Характерна находка е структура с повишена чувствителност, подобна на връв, която се наблюдава най-ясно чрез опъване на кожата чрез повдигане на ръката (фигура 1). Причината за болестта на Мондор е неизвестна. Заболяването е по-вероятно да се появи след операция на гърдата, след използването на орални контрацептиви и дефицит на протеин С.
Тромбофлебитът на дорзалната вена на пениса, обикновено причинен от травма или повтарящо се нараняване, също се нарича болест на Мондор.
Усложнения
Най-значителното усложнение на заболяването е преходът на възпалението към дълбоки вени. Отичането на кръв от долните крайници се извършва именно през тези съдове и следователно интензивността на притока на кръв в тях е много по-висока, отколкото в повърхностните. Ако процесът е обхванал дълбоки вени и в тях са се образували кръвни съсиреци, вероятността за разкъсване на съсирек е много по-висока, отколкото при тромбофлебит на повърхностни вени.
Особена опасност представляват така наречените плаващи тромби, които свободно се прикрепят към съдовата стена и се колебаят под потока кръв. Плаващите тромби често се появяват в системата на дълбоките вени, но могат да се образуват и в подкожната система. Опашката на такъв тромб, слабо свързана с вена, може лесно да слезе, което представлява риск от тромбоемболия (запушване) на белодробната артерия, накратко - белодробна емболия (фигура 2). В този случай могат да бъдат засегнати както самата белодробна артерия, която има достатъчно голям калибър, така и по-малките съдове-притоци.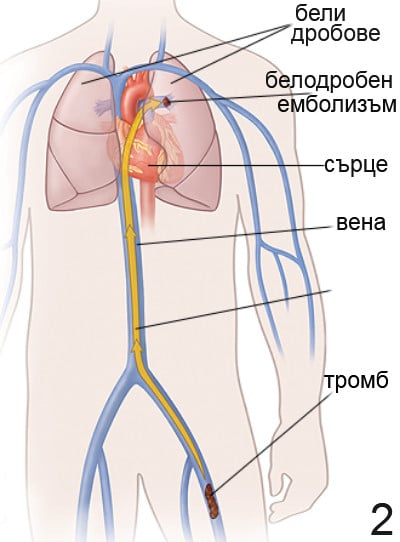
Колкото по-голям е калибърът на съда, заличен от тромб, толкова по-жива е клиничната картина. Ако малките съдове са запушени, перфузията (газовата обмяна) в сегмента, лобула или лоба на белия дроб е нарушена. Такива лезии се наричат немасивни, появата им е придружена от инфаркти на сегменти или лобове на белия дроб с кашлица, болка в гърдите и треска. Субмасивната белодробна емболия също е придружена от нарушения на сърцето и е засегнато дясното сърце. Масивният тромбоемболизъм е придружен от остра недостатъчност на дясното сърце, развитие на критична хипотония и шок.
В допълнение, усложненията на тромбофлебита включват гнойни лезии на тъканите на долните крайници. Гнойният флебит, абсцеси и флегмон могат да бъдат усложнени от сепсис.
По днешните стандарти невинаги лечението на дълбока венозна тромбоза се провежда в болнична обстановка - ако няма флотация на тромби, тогава е разрешено лечението на тромбозата в амбулаторни условия.
Диагноза
Основният метод на инструментална диагностика на флебит и тромбофлебит е ултразвуково дуплексно ангиосканиране. Методът позволява да се оцени състоянието на стените и лумена на вените, наличието на тромботични маси в тях, естеството на тромба (оклузивен, париетален, плаващ), неговите дистални и проксимални граници и проходимостта на дълбоките и повърхностни вени. Понастоящем липсват надеждни ултразвукови критерии за оценка на ограничението на тромботичен процес. Стандартният протокол за изследване трябва да включва сканиране на повърхностните и дълбоки вени както на засегнатите, така и на контралатералните крайници, за да се изключи едновременната тромбоза. Дълбоко венозно легло се изследва през целия период, от дисталните части на крака до нивото на ингвиналния лигамент, и ако чревния газ не пречи, тогава се изследват съдовете от илиокавалния сегмент. Ултразвуковото изследване изисква точна индикация на проксималната граница на лезията, наличието/отсъствието на варикоза или посттромботична болест. Най-високата диагностична стойност е изследването в B-режим с компресия на различни венозни сегменти. Режимите на цветно доплерово кодиране и енергийно кодиране са спомагателни. Трябва да се спазва изключително внимание при интерпретирането на клиничната значимост на „плаващи“ кръвни съсиреци, открити в повърхностните вени, когато се сканира с модерно ултразвуково оборудване с висока резолюция.
Рентгенографската контрастна флебография, ядрено-магнитен резонанс, компютърна томография не са значими в рутинната практика и са препоръчителни в редки случаи. Когато тромбозата се разпространи към дълбоки вени над ингвиналната гънка и проксималната граница на тромба не е възможно да се визуализира с помощта на ултразвук.
Ролята на лабораторните изследвания е малка. Маркерите за образуване на тромби (D-димер, разтворими фибрино-мономерни комплекси, тромбин-антитромбинов комплекс, фибринопептиди А и В) не позволяват напълно да се определи активността на процеса и да се оцени вероятността от развитие на белодробна емболия. Тестът за наследствена тромбофилия може да се обмисли за тромбофлебит на неразширени вени.
При формулирането на диагнозата трябва да се отразят най-важните характеристики на патологичния процес, които са важни за определяне на тактиката на лечение:
- локализация
- засегнати са разширени или неразширени вени
- включване на основните повърхностни вени в патологичния процес
- проксималната граница на лезията
- дали има преход към дълбоката венозна система
- продължителността на тромбофлебита (подходящо е да се посочи приблизителна дата или период от време за началото на тромбофлебит)
Лечение
Основните цели на лечението на флебит и тромбофлебит са:
- предотвратяване на разпространението на тромботичния процес към дълбоките вени и развитието на белодробна емболия предотвратяване на рецидив
- облекчаване на острата възпалителна реакция на вените и паравазалните тъкани
- предотвратяване на участието на нови сегменти от засегнатите вени
За постигане на тези цели, различни лекарства, използвани локално или системно, компресионна терапия, хирургическа интервенция, както и комбинация от методи. Еластичната компресия се счита за основно лечение, което може да спре възпалителния процес и да подобри изхода от заболяването. В същото време няма рандомизирани клинични изпитвания, потвърждаващи неговата ефективност в сравнение с липсата на компресия. Използването на компресионна превръзка като единствен метод за лечение подобрява ултразвуковата картина при сканиране на засегнатите сегменти при повечето пациенти. Междувременно честотата на дълбока венозна тромбоза при използване на превръзка е 3,8%, а честотата на белодробна емболия е 1,9%. При сравняване на различни комбинации от методи, включително хирургическа интервенция, веноактивни лекарства, компресия, минимално облекчаване на възпалителната реакция се наблюдава при изолирана употреба на компресионна терапия.
Нестероидни противовъзпалителни средства
Възпалението на венозната стена и паравазалните тъкани може да бъде успешно спряно чрез използването на системни форми на нестероидни противовъзпалителни средства. При сравнение с междинни дози на хепарин с ниско молекулно тегло беше установено, че нестероидните противовъзпалителни средства са по-ниски по честота на развитие на дълбока венозна тромбоза, белодробна емболия и прогресия на тромбофлебита по време на периода на употреба, но тази разлика се изравнява след завършване на лечението. Логично е, че използването на нестероидни противовъзпалителни средства е свързано с повишен риск от нежелани странични ефекти в сравнение с плацебо.
Антитромботични средства
Използването на антитромботични лекарства трябва да се обмисли, ако има умерен или висок риск от включване на дълбоки вени в патологичния процес и развитие на белодробна емболия. Трябва също да се помни, че употребата на антикоагуланти е свързана с повишен риск от кървене, следователно, преди да ги използвате, рискът от хеморагични усложнения трябва да бъде оценен и съотнесен с ползите от предписването на антитромботично лекарство.
Възможността за използване на междинни (12 500 IU 2 пъти на ден и след това 10 000 IU 2 пъти на ден) и профилактични (5000 IU 2 пъти на ден) дози нефракциониран хепарин в продължение на 4 седмици беше доказана в едно рандомизирано клинично проучване. Въз основа на оценка на резултатите след 6-месечно наблюдение може да се заключи, че дългосрочната употреба на по-високи дози хепарин в сравнение с по-ниските се характеризира със статистически незначителна, но силна тенденция за намаляване на риска от развитие на дълбока венозна тромбоза и белодробна емболия.
Възможностите за използване на хепарини с ниско молекулно тегло като част от консервативното лечение на тромбофлебит са проучени добре, но все още не е определен оптималният режим за употреба на лекарства (дози, продължителност). Имайки плейотропен ефект, те могат не само да предотвратят появата на дълбока венозна тромбоза и белодробна емболия, но и значително да намалят възпалението на венозната стена и паравазалните тъкани, осигурявайки значителна регресия на симптомите. Краткосрочната употреба на междинната доза далтепарин за 7-14 дни в сравнение с нестероидните противовъзпалителни средства се характеризира със значително намаляване на честотата на дълбока венозна тромбоза, белодробна емболия. В същото време употребата на хепарин с ниско молекулно тегло и нестероидните противовъзпалителни средства еднакво бързо спира болковия синдром, свързан с възпалителния отговор.
Хирургично лечение
Използването на хирургични методи при пациенти с флебит и тромбофлебит не може да служи като заместител на терапевтичните, предимно антикоагулантни средства. Според докладите, антикоагулантната терапия е не по-малко ефективен от всеки вид хирургическа интервенция за намаляване на риска от разпространение на тромбозата към дълбоките вени и предотвратяване на белодробна емболия. Хирургическата интервенция може да бъде насочена към:
- намаляване на риска от развитие на белодробна емболия поради разделянето на вените в места на най-честия преход на тромби от повърхностни вени към дълбоки вени
- частично или пълно отстраняване на тромботични маси или тромбозирани вени за ускоряване на регресията на симптомите намаляване на вероятността от проксимално разпространение на тромби по основните повърхностни вени и риск от повторна поява на тромбоза в нестабилни основни повърхностни вени след отмяна на антикоагуланти
- намаляване на тежестта на възпалението и ускоряване на регресията на симптомите на тромбофлебит, като същевременно се елиминира патологичният рефлукс и кръвоснабдяването на променените вени
Интервенции, насочени към намаляване на риска от разпространение на тромбозата по основните повърхностни вени или тяхната тромбоза след отмяната на антикоагуланти трябва да се извършват по време на период на затихващ или утихващ тромбофлебит. Пълномащабни интервенции, насочени към елиминиране на патологични рефлукси и разширени повърхностни вени, се препоръчват по време на периода на отменен тромбофлебит.
Видове Флебит и тромбофлебит МКБ I80
Симптоми и признаци при Флебит и тромбофлебит МКБ I80
- Сърбеж на кожата
- Оток на краката
- Зачервяване на кожата
- Подутини, възли, бучки по кожата
- Оток в областта на глезена
- Болка в крака
Лечение на Флебит и тромбофлебит МКБ I80
- Антибиотици
- Антикоагуланти
- Еластични чорапи
- Лайфстайл лечение
- Лечение с ибупрофен
- Нестероидни противовъзпалителни средства (НСПВС)
Изследвания и тестове при Флебит и тромбофлебит МКБ I80
Продукти свързани със ЗАБОЛЯВАНЕТО
ХЕПАРОИД 100 IU/mg маз 30 г
ХИМАЛАЯ ПАЙЛЕКС таблетки * 40
ВИШНЕВСКИ маз 40 г ДАНСОН
ВИШНЕВСКИ маз 75 г ДАНСОН
АРИКСТРА инжекционен разтвор 2.5 мг / 0.5 мл * 10
КСИЛТЕС таблетки 20 мг * 28 ЕГИС
КСАРЕЛТО таблетки 10 мг * 10 BAYER
ДАБИГАТРАН ЕТЕКСИЛАТ ВИАТРИС капсули 110 мг * 30
КСАРЕЛТО таблетки 10 мг * 5 BAYER
ЕКСАБЛОК таблетки 30 мг * 30
КСАРЕЛТО таблетки 20 мг * 28 BAYER
ДАБИГАТРАН ЕТЕКСИЛАТ твърди капсули 110 мг * 30 ТЕВА
Библиография
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC1933647/?page=3
https://www.mediasphera.ru/issues/flebologiya/2019/2/downloads/ru/1199769762019021078
http://www.scielo.br/scielo.php?pid=S1677-54492008000200007&script=sci_arttext&tlng=en
https://emedicine.medscape.com/article/463256-overview#a4
https://emedicine.medscape.com/article/1086399-treatment#d7
ЗАБОЛЯВАНЕТО е свързано към
- КП № 127 КОНСЕРВАТИВНО ЛЕЧЕНИЕ НА СЪДОВА НЕДОСТАТЪЧНОСТ
- Природни средства при тромбофлебит
- Домашен лек за разширени вени
- Антикоагуланти
- I80.2 Флебит и тромбофлебит на други дълбоки съдове на долните крайници
- Бял крем, Бял лилиум
- Д-димер тест
- Див кестен, Бял конски кестен, Конски кестен, Индийски кестен
- Билки при болест на Бюргер
- Ефективно домашно лечение на паяковидни вени



Коментари към Флебит и тромбофлебит МКБ I80
Pavlina Rusanova
Здравейте! Имах абокат на ръката, след което се образува втвърдяване на същата вена, на около 5 см. от мястото на вкарване на абоката. Джипито ми изписа да се мажа с хепариноид и сякаш от голянмата бучка се отдели по-малка. Но не съм на 100% сигурна дали малката не е била там и отпреди. Това тромби ли са и опасни ли са? Възможно ли е Д-Димер да е силно завишен в следствие на това?
Здравейте! Понякога това са последствията след въвеждането на игла във вена. Личният лекар Ви e прегледал и е преценил, че няма риск от други сериозни последици. Силно завишените стойности на Д-димер вероятно се дължат на друга причина.
Здравейте! Имах абокат на ръката, след което се образува втвърдяване на същата вена, на около 5 см. от мястото на вкарване на абоката. Джипито ми изписа да се мажа с хепариноид и сякаш от голянмата бучка се отдели по-малка. Но не съм на 100% сигурна дали малката не е била там и отпреди. Това тромби ли са и опасни ли са? Възможно ли е Д-Димер да е силно завишен в следствие на това?