Нестабилна стенокардия МКБ I20.0

Нестабилната стенокардия принадлежи към спектъра на клиничните презентации, наричани общо остри коронарни синдроми. Нестабилната стенокардия се счита за остър коронарен синдром, при който има исхемия на миокарда без откриваема миокардна некроза (сърдечни биомаркери на миокардна некроза - креатинкиназа MB-фракция, тропонин, миоглобин - не се откриват в циркулацията). Терминът ангина обикновено е запазен за болкови синдроми, произтичащи от предполагаема миокардна исхемия.
Традиционният термин нестабилна стенокардия е предназначен да означава междинното състояние между инфаркт на миокарда и хроничното състояние на стабилна стенокардия. Старият термин прединфарктна стенокардия показва клиничното намерение за намеса, за да се намали рискът от миокарден инфаркт или смърт. Пациентите с това състояние също са категоризирани по време на презентация, резултати от диагностичен тест или курс. Тези категории включват ангина с ново начало, ускоряваща се стенокардия, ангина в покой, ранна постинфарктна ангина и ранна постреваскуларизационна стенокардия.
Въпреки че етиологията и дефиницията на нестабилна стенокардия могат да бъдат широки, взаимодействието между нарушена атеросклеротична плака и наслоените тромби е налице в много случаи на нестабилна стенокардия, с последващ хемодинамичен дефицит или микроемболизация. По този начин състоянието се различава от стабилната ангина, при която типичната основна причина е фиксирана коронарна стеноза с компрометиран кръвоток и бавен, прогресивен растеж на плаката, който позволява потенциално развитие на колатерални съдове.
Световната здравна организация класифицира нестабилната стенокардия по следния начин:
- Новопоявила се ангина при физическо усилие с давност под един месец
- Хронична изострена ангина при физически усилия
- Ангина в покой, при която се увеличава честотата, броя и продължителността на пристъпите
Класификация на нестабилна стенокардия в зависимост от тежестта на нейното възникване:
- Клас I - скорошното начало на тежка или прогресираща стенокардия, история на обостряне на коронарна болест на сърцето по-малко от 2 месеца.
- Клас II клас - пациенти с ангинални атаки през предходния месец, но не и през последните 48 часа.
- Клас III - остра стенокардия, пациенти с една или повече ангинални атаки в покой през последните 48 часа.
Класификация на нестабилна стенокардия в зависимост от условията на възникване:
Клас А - вторична нестабилна стенокардия. Пациенти, при които се развива при наличие на фактори, утежняващи исхемията (анемия, треска, инфекция, хипотония, неконтролирана хипертония, тахиаритмия, тиреотоксикоза, дихателна недостатъчност).
Клас В - първична нестабилна стенокардия. Пациенти, при които се развива при липса на фактори, утежняващи исхемията.
Клас С - ранна слединфарктна нестабилна стенокардия. Пациенти, при които се развива през първите 2 седмици след остър инфаркт на миокарда.
Епидемиология
В проучването най-високите средни проценти на сърдечни заболявания са установени в Глазгоу и Белфаст, Обединеното кралство, Северна Карелия и Куопио, Финландия, Нюкасъл, Австралия и Варшава, Полша. Най-ниските средни стойности на миокарден инфаркт и вероятно най-ниските средни стойности на нестабилна стенокардия са наблюдавани в Пекин, Китай; Тулуза, Франция; Каталония, Испания; Во-Фрибург, Швейцария; и Брианза, Италия.
Средната възраст на презентация с нестабилна стенокардия е 62 години (диапазон, 23-100 години). С оглед на това, средната възраст е 60 години за пациенти в клинични изпитвания за миокарден инфаркт, около 67 години за стеноза на каротидна артерия и 63 години за застойна сърдечна недостатъчност. Средно жените с нестабилна стенокардия са с 5 години по-възрастни от мъжете на презентация, като приблизително половината от жените са над 65 години, за разлика от едва около една трета от мъжете. Чернокожите индивиди са склонни да се представят в малко по-млада възраст, отколкото хората от други раси.
Жените с нестабилна стенокардия са по-възрастни и имат по-голяма честота на хипертония, захарен диабет, хронична сърдечна недостатъчност и фамилна анамнеза за заболяване на коронарната артерия в сравнение с мъжете. Мъжете са склонни да имат по-висока предишна честота на миокарден инфаркт и реваскуларизация, по-висок дял на положителните сърдечни ензими при приемане и по-висок процент на катетеризация и реваскуларизация. Резултатът обаче е свързан повече с тежестта на заболяването, отколкото с пола.
Често се съобщава за различията в резултатите и разпространението на факторите на риска сред различните етнически групи. Например, като група чернокожите проявяват по-голямо разпространение на атеросклеротични рискови фактори (хипертония, захарен диабет и тютюнопушене), по-голяма маса на лявата камера и намален периферен вазодилататорен отговор. По отношение на лица от бялата раса, миокарден инфаркт по-често води до смърт при чернокожи индивиди в млада възраст.
Етиопатогенеза
Причина за развитието на миокардна исхемия в повечето случаи е наличие на тромбоза на голяма коронарна артерия. Образуваният тромб запушва частично или напълно лумена на артерията и ограничава кръвоснабдяването на миокарда в района на тази артерия. Освен това пресния тромб може да стане източник на микроемболи, които да запушат артериолите на миокарда и да причинят микроинфаркти. В последствие се активира собствената фибринолитична система на организма, тромбът се лизира и проходимостта на запушената коронарна артерия се възстановява.
Друга причина за появата на миокардна исхемия без некроза е вазоконстрикцията на коронарните съдове. Тя най - често се дължи на усложнена атеросклеротична плака, в резултат на руптура или хеморагия на плаката, а също може да се дължи на нарушения на ендотела на коронарния съд.
Факторите, участващи в патофизиологията на нестабилната стенокардия, включват следното:
- дисбаланс между коронарното кръвоснабдяване и кислородната потребност на сърдечния мускул
- разрушаване на плака или разкъсване
- тромбоза
- вазоконстрикция
- цикличен поток
Миокардната исхемия на нестабилната стенокардия, подобно на цялата тъканна исхемия, е резултат от прекомерната потребност или недостатъчно снабдяване на кислород, глюкоза и свободни мастни киселини.
Повишената нужда от миокарден кислород може да бъде причинена от следното:
- треска
- тахиаритмии (предсърдно мъждене или трептене)
- злокачествена хипертония
- тиреотоксикоза
- феохромоцитом
- употреба на кокаин
- употреба на амфетамин
- аортна стеноза
- обструктивна кардиомиопатия
- застойна сърдечна недостатъчност
Намаленото снабдяване с кислород може да бъде причинено от следното:
- анемия
- хипоксемия
- полицитемия
- хипотония
Горните причини трябва да бъдат проучени, тъй като редица от тях са обратими. Например, анемията от хронично стомашно-чревно кървене не е рядкост при пациенти в напреднала възраст. Това може да съществува едновременно с коронарна болест. Въпреки това пациентите може да не се възползват или могат да бъдат наранени от лечения като антикоагуланти и антитромбоцитни лекарства. Избягването или лечението на основното състояние е от първостепенно значение.
Прекомерната нужда от повишено натоварване на миокарда (продукт на сърдечната честота и систолното кръвно налягане) или стрес на стената е причина за почти всички случаи на стабилна стенокардия и може би една трета от всички епизоди на нестабилна стенокардия.
Натрупването на натоварени с липиди макрофаги и клетки на гладката мускулатура, така наречените пенести клетки, се случва в рамките на атеросклеротични плаки. Окисленият липопротеинов холестерол с ниска плътност в пенестите клетки е цитотоксичен, прокоагулант и химиотактичен. С нарастването на атеросклеротичната плака, производството на макрофаги протеази и неутрофилни еластази в плаката може да причини изтъняване на фибромускулната капачка, покриваща липидното ядро.
Увеличаването на нестабилността на плаката, съчетано със срязване на кръвния поток и напрежение в стената, води до разкъсване на плаката (фигура 1), особено при връзката между фибромускулната капачка и стената на съда.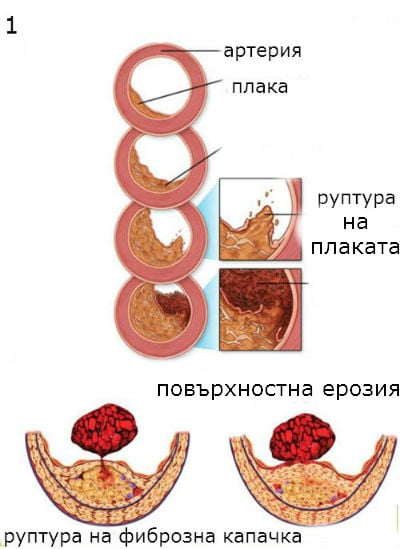
Степента и последиците от разрушаването на плаките обхващат широк спектър. Обикновено фисурирането е незначително, а повторните окултни епизоди на язва на плака и зарастване с постепенно увеличаване на обема на плаката са хистологично документирани. Умерените до големи нарушения на плаката обикновено водят до нестабилна стенокардия или остър инфаркт.
Повечето пациенти с остър коронарен синдром имат рецидивиращо преходно намаляване на коронарното кръвоснабдяване поради вазоконстрикция и образуване на тромби на мястото на разрушаване на атеросклеротична плака. Тези събития се проявяват като последици от епизодична агрегация на тромбоцитите и сложни взаимодействия между съдовата стена, левкоцитите, тромбоцитите и атерогенните липопротеини.
Излагането на субендотелиални компоненти провокира адхезия на тромбоцитите и активиране. След това тромбоцитите се агрегират в отговор на експозицията на колаген в стената на съдовете или локални агрегати (например, тромбоксан и аденозин дифосфат). Тромбоцитите също отделят вещества, които насърчават вазоконстрикцията и производството на тромбин. По реципрочен начин тромбинът е мощен агонист за по-нататъшно активиране на тромбоцитите и той стабилизира тромбите чрез превръщане на фибриноген във фибрин.
Клинична картина
Пациентите често ще се появят с болка в гърдите, задух. Болката в гърдите често ще бъде описвана като наподобяваща натиск, въпреки че не е задължително да се ограничава до това описание. Може да се опише стягане, парене, остър тип болка. Често пациентите съобщават за дискомфорт, за разлика от действителната болка. Болката често ще се излъчва към челюстта или ръцете, като лявата и дясната страна могат да бъдат засегнати. Конституционни симптоми като гадене, повръщане, диафореза, замаяност и сърцебиене също могат да присъстват. Усилието може да влоши болката, а почивката може да облекчи болката. Приложението на нитроглицерин и аспирин също може да подобри болката. Един отличителен фактор на нестабилната стенокардия е, че болката може да не отшуми напълно с тези съобщени облекчаващи фактори. Също така много пациенти вече ще имат коронарна артериална болест. Това може да е или установена коронарна болест или симптоми, които изпитват от известно време. Тези пациенти може да са запознати със симптомите и могат да съобщят за увеличаване на епизодите на болка в гърдите, което отнема повече време и увеличаване на тежестта на симптомите. Тези симптоми показват нестабилна стенокардия като по-вероятната диагноза, за разлика от стабилната стенокардия или други причини за болка в гърдите. Това е важно да се отбележи, тъй като тази разлика може да показва предстоящ инфаркт на миокарда и инфаркт на миокарда със ST-елевация и трябва да бъде оценена бързо, тъй като рискът от заболеваемост и смъртност са по-високи при този сценарий срещу стабилна стенокардия.
Всяка новопоявила се стенокардия при физическо усилие се приема за нестабилна ако протича тежко с над три пристъпа на ден, предизвиква се от все по-нисък праг на физическо усилие и е с начало на пристъпите до два месеца.
Остра нестабилна стенокардия е тази, която се е появила през последните 48 часа и има честота на пристъпите в покой един път дневно. Подостра нестабилна стенокардия е тази с давност между 48 часа и един месец след началото на пристъпите и честота на пристъпите в покой над един път дневно. Когато пристъпите се учестят във времето, увеличи се тяхната тежест и продължителност, а прагът на физическото усилие, при който се инициират става все по-малък, се наблюдава преход от стабилна в нестабилна стенокардия.
Диагноза
Диагнозата при нестабилна стенокардия се поставя след добре снета анамнеза по данни на пациента и неговите оплаквания. Извършват се физикален и инструментален прегледи.
От физикалния преглед се установява:
- учестен пулс и повишено артериално кръвно налягане
- задух и безпокойствие
- аускултаторната патологична находка не е задължителна
Инструменталните изследвания, които се извършват са:
- електрокардиограма - наблюдават се преходни изменения на ST-сегмента и Т-вълната, които доказват преходната миокардна исхемия. Те са характерни за самия пристъп и отминават скоро след него. Най-типична е депресията на ST-сегмента, по-рядко елевация. По-често се наблюдава отрицателна Т-вълна. Персистирането на ЕКГ-промените повече от шест часа може да бъде израз на инфаркт на миокарда. ЕКГ-измененията се задържат обикновено не повече от 24 часа след последния пристъп.
- лабораторни данни - в първите няколко часа след пристъп на нестабилна стенокардия се търсят биохимични данни за миокардна некроза - изследват се креатинкиназа - обща и МВ-фракция, лактатдехидрогеназа, тропонин Т, миоглобин, миозин.
- холтер ЕКГ - при 24 - 48 часа ЕКГ-мониториране се установява с висока честота на тиха, безболкова миокардна исхемия между болезнените епизоди на нестабилна стенокардия. Сборът от продължителността на тихата и болковата исхемия се определя като 24–часов исхемичен товар на сърцето. Колкото по–голям е той, тоест по–продължителна е исхемията на миокарда, толкова по–висок риск съществува от развитие на миокарден инфаркт. Исхемия с продължителност 10 часа за 24 часа подпомага диагнозата нестабилна стенокардия.
- ехокардиография – с нейна помощ се определя систолната и диастолна функция на лява камера. Може да се установи дискинезия на камерната стена в областта с исхемия.
- стрес–тест – подходящ е за стабилизирани пациенти, такива без ангинозни пристъпи и прояви на застойна сърдечна недостатъчност. Тестът има важна прогностична стойност по отношение на риска от усложнения. Използват се ниски нива на натоварване върху велоергометър или тредмил.
Лечение
Лечението на нестабилна стенокардия включва:
- хоспитализация на болните и се поставянето на легло с цел стабилизиране на състоянието
- тютюнопушенето е необходимо да се спре
- на пациента се осигурява спокойна обстановка и се предписва нискокалорична диета, бедна на холестерол
Медикаментите, които осигуряват симптоматично облекчение, но не е установено, че имат ефект върху дългосрочните големи събития, включват нитрати, дилтиазем или верапамил и хепарин. Медикаментите, за които е убедително показано, че намаляват краткосрочните или дългосрочните нежелани реакции, са както следва:
- аспирин
- клопидогрел
- P2Y12 инхибитори
- понижаващи липидите средства (статини)
- антагонисти на гликопротеин IIb / IIIa
- бета-адренергични блокиращи средства
- инхибитори на ангиотензин-конвертиращия ензим
- протеин инхибитори на субтилизин/кексин тип 9
Прилага се аспирин, за да се предотврати образуването на тромби на коронарните артерии. Той е показан при пациенти без стомашно–чревен дискомфорт от приложението му. При неправилна или прекомерна употреба има риск от тромбоцитопения и поява на кръвоизливи. Затова периодично се следи брой на тромбоцитите в периферната кръв. Значително по–ефективен антитромбозен медикамент е хепаринът. При липса на противопоказания, той се прилага в начална доза 5000Е венозно, последвани от 1000 E/час на перфузор. Терапията с хепарин се контролира чрез проследяване на aPTT (активираното парциално тромбопластиново време). За оптимално ниво се счита нивото от 2,5 пъти над изходната стойност. Поради опасност от предозиране, пациентът се следи за поява на симптоми на потенциална хеморагична диатеза – хематурия, кръвоизливи по лигавиците и други.
Целта на антиисхемична терапия е увеличаване на коронарния кръвоток и намаляване на кислородните нужди на миокарда. Основни медикаменти тук са нитратите, в частност нитроглицерина. Той се прилага при ангинозен пристъп по една таблета през 5 минути до общо три таблети. Ако ангинозния пристъп не премине се започва интравенозно приложение на нитроглицерин до прекратяване на ангинозната симптоматика. Бета–блокерите са подходящи за пациенти с нестабилна стенокардия, тъй като те намаляват честотата на стенокардните пристъпи. Прилагат се при липса на противопоказания като: бронхиална астма, ХОББ, брадикардия, хипотония, левокамерна дисфункция и други. При наличие на противопоказания за приложение на бета–блокери, се започва терапия с калциеви антагонисти. Подходящи са верапамил и дилтиазем. Нифедипин не трябва да се прилага при пациенти с нестабилна стенокардия, тъй като оказва неблагоприятен ефект върху сърцето и може да причини смъртта на пациента.
Профилактика на нестабилната стенокардия може да се направи чрез спиране на тютюнопушенето, понижаване на холестерола, контрол на телесното тегло и артериалната хипертония.
Симптоми и признаци при Нестабилна стенокардия МКБ I20.0
- Недостиг на въздух (диспнея)
- Болка в гръдната област
- Тежест в гърдите
- Задушаване
- Дискомфорт в гърдите
- Отразена болка
Продукти свързани със ЗАБОЛЯВАНЕТО
АСПИРИН ПРОТЕКТ таблетки 100 мг * 40 BAYER
ТРОМБО АСС стомашно-устойчиви таблетки 100 мг * 30
ФРАКСИПАРИН инжекционен разтвор 0.6 мл * 10
ЛИПАНТИЛ СУПРА таблетки 160 мг * 30
АЦЕТИЗАЛ КАРДИО стомашно-устойчиви таблетки 100 мг * 30 ТЕВА
АПИРИ таблетки 100 мг * 30 ЧАЙКАФАРМА
КЛЕКСАН инжекционен разтвор в предварително напълнени спринцовки 80 мг/0.8 мл * 6
ФРАКСИПАРИН инжекционен разтвор 0.3 мл * 10
ФЛУИДОРО таблетки 10 мг * 28
ЛИПАНТИЛ капсули 200 мг * 30
ЕФИЕНТ табл. 10 мг. * 28
АЦЕТИЗАЛ КАРДИО стомашно-устойчиви таблетки 100 мг * 100 ТЕВА
Библиография
https://en.wikipedia.org/wiki/Unstable_angina
https://emedicine.medscape.com/article/159383-medication
https://www.ncbi.nlm.nih.gov/books/NBK442000/
https://jamanetwork.com/journals/jamainternalmedicine/fullarticle/485200
https://www.sciencedirect.com/topics/medicine-and-dentistry/unstable-angina-pectoris
ЗАБОЛЯВАНЕТО е свързано към
- Сърце
- КП № 26 ДИАГНОСТИКА И ЛЕЧЕНИЕ НА НЕСТАБИЛНА ФОРМА НА АНГИНА ПЕКТОРИС С ИНТЕРВЕНЦИОНАЛНО ЛЕЧЕНИЕ
- КП № 25 ДИАГНОСТИКА И ЛЕЧЕНИЕ НА НЕСТАБИЛНА ФОРМА НА АНГИНА ПЕКТОРИС С ИНВАЗИВНО ИЗСЛЕДВАНЕ
- КП № 16 ДИАГНОСТИКА И ЛЕЧЕНИЕ НА НЕСТАБИЛНА ФОРМА НА АНГИНА ПЕКТОРИС/ОСТЪР МИОКАРДЕН ИНФАРКТ БЕЗ ИНВАЗИВНО ИЗСЛЕДВАНЕ И/ИЛИ ИНТЕРВЕНЦИОНАЛНО ЛЕЧЕНИЕ
- Гледичия, Медоносен скакалец, Бодлив скакалец
- Вазодилататори
- Хранене при стенокардия
- Сърдечно-съдов стрес-тест
- Копър
- Пащърнак



Коментари към Нестабилна стенокардия МКБ I20.0