Алергия, неуточнена МКБ T78.4

› Симптоми
› Диагноза
› Лечение
Какво представлява алергията?
Алергията представлява патологична реакция на свръхчувствителност на имунната система в отговор на излагане на някои чужди субстанции. Тази реакция е прекомерна, тъй като обикновено тези чужди вещества се възприемат от организма като безвредни и не възниква отговор в неалергичните хора.
Организмът на алергичния човек разпознава чуждото тяло и имунната система генерира отговор. Вещество, което предизвиква реакция, се нарича алерген. Тези реакции са придобити, предвидими и бързи. Примери на алергени включват: полени, домашен прах, плесени, животински протеини, храни и дори лекарства.
Алергия, неуточнена, е една от четирите форми на повишена чувствителност (идиосинкразия) и се нарича официално тип I (или незабавна) свръхчувствителност. Алергичните реакции са отличителни поради прекомерно активиране на определени бели кръвни клетки, наречени мастоцити и базофили, от тип на антитяло, наречено имуноглобулин Е (IgE). Тази реакция води до възпалителен отговор, който може да варира от дискомфорт до опасно състояние.
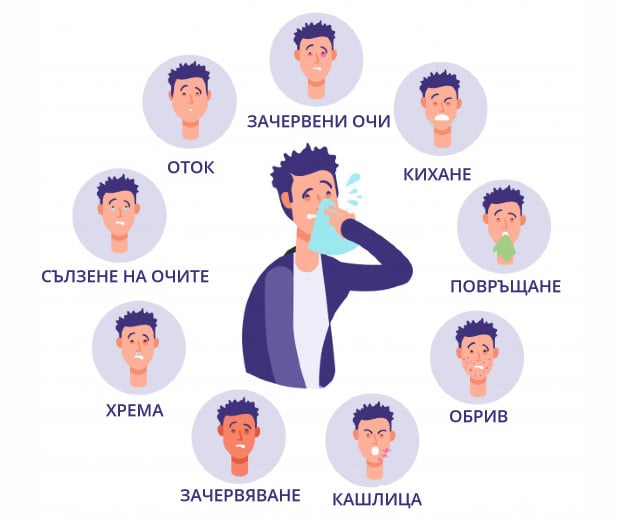
Леките алергии, като сенна хрема, са много често срещани в човешката популация и предизвикват симптоми като зачервяване на очите, сърбеж, хрема, екзема, уртикария или астматичен пристъп. Алергиите могат да играят важна роля при състояния като астма.
При някои хора тежки алергии към околната среда, хранителните алергени или към лекарство може да доведе до животозастрашаващи реакции, наречени анафилаксия. Хранителните алергии и реакции към отровата на жилещи насекоми, като оси и пчели, често са свързани с тези тежки реакции.
Съществува разнообразие от тестове за диагностициране на алергични състояния. Тестовете включват поставяне на възможни алергени върху кожата и търсене за реакция като подуване и кръвни тестове, за да се търси специфичен IgE.
Лечението на алергиите включва: избягване на известни алергени, стероиди, които модифицират имунната система като цяло, и лекарства като антихистамини и деконгестанти, които намаляват симптомите. Много от тези лекарства се приемат през устата, а епинефрин, който се използва за лечение на анафилактични реакции, се инжектира. Имунотерапията използва инжектирани алергени, за да намали чувствителността на отговора на организма.
Защо се появява алергия?
Имунната система е организиран защитен механизъм на организма срещу чужди нашественици, особено инфекции. Нейната работа е да разпознава и реагира на тези чужди вещества, които са наречени антигени.
Антигените често водят до имунен отговор чрез производството на антитела, които са защитни протеини, специфично насочени срещу определени антигени. Тези антитела или имуноглобулини (IgG, IgM и IgA) са защитни и помогнат за унищожението на чуждата частица, като се свързват към повърхността й, като по този начин правят по-лесно за други имунни клетки унищожението на чуждата частица.
Но човек с алергия, неуточнена, развива специфичен тип на антитяло, наречено имуноглобулин Е, или IgE, в отговор на някои нормално безвредни чужди вещества. IgE е антитяло, което всеки човек има в малки количества. Но алергичните индивиди обикновено произвеждат IgE в по-големи количества.
Учените не са съвсем сигурни защо имунната система причинява алергична реакция, когато нормално безвредно чуждо вещество навлезе в тялото.
Алергиите имат генетичен компонент. Това означава, че родителите могат да ги предадат на децата си. Въпреки това, само общата податливост към алергична реакция е генетична. Специфични алергии не се предават. Например, ако майка е алергична към миди, това не означава непременно, че и детето ще бъде.
Често срещаните видове алергени включват:
- Животински продукти - включват пърхот на домашни любимци, отпадъци от акари и хлебарки.
- Лекарства - пеницилини и сулфонамиди са често срещани причинители.
- Храни - често се наблюдават алергии към пшеница, ядки, мляко, черупчести мекотели и яйца.
- Ужилвания от насекоми - пчели, оси и комари.
- Плесен - въздушните спори от мухъл могат да предизвикат реакция.
- Растения - поленът от трева, плевели и дървета, както и смола от растения като отровен бръшлян и отровен дъб, са много често срещани растителни алергени.
- Други алергени - латексът, често срещан в латексови ръкавици и презервативи, и метали като никел също са често срещани алергени.

Голямо разнообразие от храни може да предизвика алергична реакция, но 90% от алергични реакции към храни са причинени от краве мляко, соя, яйца, пшеница, фъстъци, черупкови плодове, риба и миди. Други хранителни алергии, засягащи по-малко от 1 лице на 10000 души, могат да се считат за "редки".
Латекс може да задейства медиирана от IgE кожна, респираторна и системна реакция. Разпространението на латексовата алергия в общата популация се смята за по-малко от 1%. Най-разпространеният отговор към латекса е алергичен контактен дерматит, забавена реакция на свръхчувствителност, проявяваща се като сухи лезии с крусти. Тази реакция обикновено продължава 48-96 часа. Изпотяване или триене на областта под ръкавицата утежнява лезиите, като може да доведе до образуване на язви. Анафилактични реакции възникват най-често при чувствителни пациенти, които са били изложени на латексови ръкавици на хирурга по време на коремна операция, но други лигавични експозиции, като стоматологична процедури, също могат да произведат системни реакции.
Чувствителност към латекс и банани може да произведе кръстосана алергична реакция. Хора с латексова алергия също могат да имат чувствителност към авокадо, киви, кестени. Тези пациенти често имат периорален сърбеж и локална уртикария. Подозира се, че кръстосаната реактивност на латекса с банани, авокадо, киви, кестени се случва, тъй като латексовите протеини са структурно хомоложни с някои растителни протеини.
Друга нехранителна протеинова реакция, наречена индуциран от урушиол (urushiol) контактен дерматит, произхожда след контакт с отровен бръшлян, източен отровен дъб, западен отрова дъб или отровна смрадлика. Урушиолът, който сам по себе си не е протеин, действа като хаптен и реагира химически с, свързва се към и променя формата на интегралните мембранни протеини на експонираните клетки на кожата. Имунната система не разпознава засегнатите клетки като нормални части на тялото, което води до Т-клетъчно медииран имунен отговор. От тези отровни растения смрадликата е най-вирулентна. Полученият дерматологичен отговор на реакцията между урушиол и мембранните протеини включва зачервяване, оток, папули, везикули, мехури.
Алергичният ринит ("сенна хрема") е най-честото алергично заболяване и се характеризира с очни и назални симптоми, които се дължат на аероалергени. Целогодишният или постоянният алергичен ринит обикновено се причинява от вътрешни алергени, като домашен прах или плесени. Сезонният алергичен ринит обикновено се причинява от дървесни, тревни или плевелни полени. Много хора имат комбинация от сезонна и целогодишна алергия. Симптомите са резултат от възпаление на тъканите, които обвиват вътрешността на носа, след излагане на алергени. Съседните области, като очите, ушите, синусите и гърлото, също могат да бъдат включени. Най-честите симптоми са: хрема, запушен нос, кихане, сърбеж в носа, очите, ушите и гърлото.
Астмата е респираторно заболяване, което е резултат от възпаление и хиперреактивност на дихателните пътища, което води до повтаряща се обратима констрикция на дихателните пътища. Астмата често може да е придружена с алергичен ринит. Други често срещани причинители са респираторните вирусни инфекции. Най-честите симптоми включват: недостиг на въздух, хрипове, кашлица, стягане в гърдите.
Алергичният конюнктивит е възпаление на тъканните слоеве (мембрани), които покриват повърхността на очната ябълка и долната повърхност на клепача. Възпалението се появява като резултат на алергична реакция и може да произведе следните симптоми: зачервяване под клепачите и цялото око, сълзене, сърбеж в очите, подуване на мембраните.
Екземата (атопичен дерматит) е състояние, често срещащо се при хора с други алергични заболявания (астма и алергичен ринит), но обикновено не е причинено от директно излагане на алерген. Обривът е резултат от сложен възпалителен процес. Проявите му включват: суха кожа, свързана със значителен сърбеж, и участие на лицето, зад лактите и коленете, въпреки че обривът може да се появи навсякъде.
Рискови фактори

Рисковите фактори за алергия могат да бъдат поставени в две основни категории - на пострадалия и на околната среда. Факторите на пациента включват: наследственост, пол, раса и възраст, като наследствеността е най-значима. Въпреки това, напоследък се отчита увеличаване на честотата на алергични разстройства, които не могат да бъдат обяснени единствено с генетични фактори. Четирите основни фактори на околната среда са: изменения при експозиция на инфекциозни заболявания по време на ранното детство, замърсяване на околната среда, нивата на алергените, както и промени в начина на хранене.
Алергичните заболявания са силно фамилни: идентични близнаци могат да имат същите алергични заболявания около 70% от времето същата алергия се проявява около 40% от времето при разнояйчни близнаци. Алергични родители са по-склонни да имат алергични деца, както и алергиите на тези деца са склонни да бъдат по-тежки от тези при деца на неалергични родители. Но някои алергии не последователни в поколенията - родители, които са алергични към фъстъци, могат да имат деца, които са алергични към амброзия. Изглежда, че вероятността от развитие на алергии се унаследява и е свързана с нередност в имунната система, но специфичният алерген не се унаследява.
Рискът от алергична сенсибилизация и развитието на алергии варира с възрастта, като малките деца са най-застрашени. Няколко изследвания са показали, че нивата на IgE са най-високи в детството и падат бързо при възраст между 10 и 30 години. Пикът на преобладаването на сенна хрема е най-висок при деца и млади хора, а честотата на астмата е най-висока при деца под 10 години.
Като цяло момчетата имат по-висок риск от развитие на алергии, отколкото момичетата, въпреки че някои заболявания, като астма, при млади индивиди засягат повече женския пол.
Етносът може да играе роля в някои алергии, но расовите фактори са трудни за разделяне от влияния на околната среда и промени поради миграция. Предполага се, че различни генетични локуси са отговорни за астма при различните етноси.
Алергия, неуточнена, може да се развие във всяка възраст, като първоначалната експозиция или сенсибилизационният период дори може да започне още в утробата. Деца, родени с цезарово сечение, имат по-висок риск от алергия в сравнение с деца, които се раждат по естествен път.
Патофизиология
Алергичните заболявания са причинени от неподходящи имунологични отговори към безвредни антигени, задвижвани от Тh2-медииран имунен отговор. Много бактерии и вируси предизвикват Th1-медииран имунен отговор, който регулира надолу Тh2-отговорите.
Първият предложен механизъм на действие на хигиенната хипотеза е, че недостатъчно стимулиране на Т-хелперните клетки тип 1 на имунната система води до свръхактивни Т-хелперни клетки тип 2, което от своя страна води до алергична болест. С други думи, хората, които живеят в твърде стерилна околна среда, не са изложени на патогени достатъчно, за да се запазят имунната си система заета. Тъй като организмът е еволюирал, за да се справи с определена степен на тези патогени, когато не е изложен на това ниво, имунната система ще атакува безвредни антигени и по този начин обикновено доброкачествени микробни обекти, като цветен прашец, ще предизвика имунен отговор.
Хигиенната хипотеза е разработена да обясни наблюдението, че и двете алергични заболявания сенна хрема и екзема са по-често срещани при деца от големи семейства, за които се предполага, че са изложени на по-инфекциозни агенти чрез техните братя / сестри, отколкото при деца от семейства със само едно дете. Хипотезата за хигиената е широко изследвана от имунолози и епидемиолози и се превърна във важна теоретична рамка за изследване на алергични заболявания. Тя се използва, за да се обясни увеличението на алергичните заболявания, което са наблюдава от индустриализацията и по-високата честота на алергични заболявания в по-развитите страни. Хипотезата за хигиената е в днешно време разширена, за да включва излагане на симбиотични бактерии и паразити като важни модулатори на развитие на имунната система, заедно с инфекциозните агенти.
Епидемиологичните данни подкрепят хигиенната хипотеза. Изследвания са показали, че различните имунологични и автоимунни заболявания са по-малко срещани в развиващия се свят от индустриализирания свят и че имигрантите в индустриализирания свят от развиващия се свят все повече развиват имунологични смущения във връзка с продължителността на времето, откакто са пристигнали в индустриализирания свят. Дългосрочни проучвания в страните от третия свят показват увеличение на имунологичните разстройства, когато страната се развива и благоденства и следователно става по-чиста. Употребата на антибиотици през първата година от живота е свързана с астма и други алергични заболявания.
В ранните етапи на алергия реакция на свръхчувствителност тип I срещу алерген, срещнат за първи път, предизвиква отговор във вид имунни клетки, наречени от Th2 лимфоцити, които принадлежат към подгрупа на Т клетки, които продуцират цитокин, наречен интерлевкин-4 (IL-4). Тези Th2 клетки си взаимодействат с други лимфоцити, наречени В клетки, чиято роля е производството на антитела.
Заедно със сигнали, предоставени от IL-4, това взаимодействие стимулира В клетката да започне производството на голямо количество на определен тип антитяло, известно като IgE. Секретиран IgE циркулира в кръвта и се свързва с IgE-специфичен рецептор върху повърхността на други видове имунни клетки, наречени мастоцити и базофили, които са включени в острия възпалителен отговор. Покритите с IgE клетки в този етап са чувствителни към алергена.
Ако настъпи по-късно излагане на същия алерген, алергенът може да се свърже с молекулите IgE на повърхността на мастоцитите и базофилите. Кръстосано свързване на IgE и рецепторите се случва, когато повече от един IgE-рецепторен комплекс взаимодейства със същата алергенна молекула и активира чувствителната клетка.
Активираните мастоцити и базофили претърпяват процес, наречен дегранулация, през който те освобождават хистамин и други възпалителни химични медиатори (цитокини, интерлевкини, левкотриени и простагландини) от техните гранули в заобикалящата тъкан, причинявайки няколко системни ефекти, като вазодилатация, мукозна секреция, нервна стимулация и свиване на гладката мускулатура. Това води до ринорея, сърбеж, диспнея и анафилаксия.
Симптоми на алергия
В зависимост от индивида, алергена и начина на въвеждане в организма симптомите на алергия, неуточнена, могат да бъдат полисистемни (класическа анафилаксия) или да обхващат локално определени системи на тялото - астмата е локализирана в дихателната система и екземата е локализирана на дермата.
След като химичните медиатори на острия отговор престанат да действат, често се появява отговор на късната фаза. Дължи се на миграцията на други левкоцити, като неутрофили, лимфоцити, еозинофили и макрофаги, към първоначалното място. Реакцията обикновено се наблюдава 2-24 часа след първоначалната реакция. Цитокините от мастните клетки могат да играят роля в персистирането на дългосрочните ефекти. Отговорите от късната фаза, наблюдавани при астма, са малко по-различни от тези, наблюдавани при други алергични реакции, въпреки че също са причинени от освобождаване на медиатори от еозинофили и също са зависими от активността на Th2 клетките.
Диагноза
Ефективното лечение на алергичните заболявания разчита на способността да се направи точна диагноза. Тестване за алергии може да помогне да се потвърди или изключи алергия. Правилната диагноза, консултирането и съветите за избягване на алергени, базирани на валидни резултати от тест за алергия, ще помогне за намаляването на честотата на симптомите и ще подобри качеството на живот. За оценка на наличие на алерген специфични IgE антитела могат да се използват два различни метода - кожен тест чрез убождане (prick тест) или поставяне на алергени (patch тест) или кръвен тест за алергия. И двата метода са препоръчителни и имат сходна диагностична стойност.
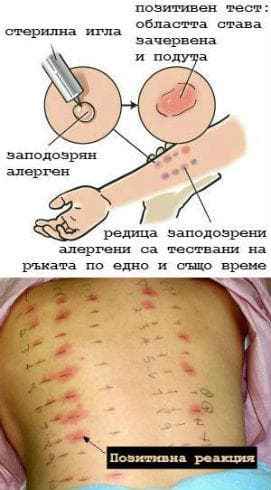 Тестването на кожата за алергии чрез prick тест се извършва чрез серия малки убождания, направени в кожата на пациента. Малки количества от предполагаеми алергени и / или техните екстракти (цветен прашец, екстракт от фъстъци и т.н.) са въведени в места по кожата, маркирани с писалка или боя (мастилото / боята трябва да се подбират внимателно, за да не предизвикат алергична реакция). Малко пластмасово или метално устройство се използва за убождане на кожата. Понякога алергените се инжектират интрадермално в кожата на пациента с игла и спринцовка. Често използвани части на тест са вътрешната предмишница и гърба. Ако пациентът е алергичен към веществото, се появява видима възпалителна реакция обикновено в рамките на 30 минути. Този отговор ще варира от леко зачервяване на кожата до обриви при по-чувствителни пациенти, подобен на ухапване от комар.
Тестването на кожата за алергии чрез prick тест се извършва чрез серия малки убождания, направени в кожата на пациента. Малки количества от предполагаеми алергени и / или техните екстракти (цветен прашец, екстракт от фъстъци и т.н.) са въведени в места по кожата, маркирани с писалка или боя (мастилото / боята трябва да се подбират внимателно, за да не предизвикат алергична реакция). Малко пластмасово или метално устройство се използва за убождане на кожата. Понякога алергените се инжектират интрадермално в кожата на пациента с игла и спринцовка. Често използвани части на тест са вътрешната предмишница и гърба. Ако пациентът е алергичен към веществото, се появява видима възпалителна реакция обикновено в рамките на 30 минути. Този отговор ще варира от леко зачервяване на кожата до обриви при по-чувствителни пациенти, подобен на ухапване от комар.
Кожният patch тест е метод, използван, за да се определи дали специфично вещество предизвиква алергично възпаление на кожата. Този вид тест е предназначен за производство на локална алергична реакция върху област от гърба, където са прикрепени камерки с разтворени химикали. Тълкуването на резултатите от кожния тест обикновено се извършва от алерголози по скала в зависимост от тежестта, с + / - се означава съмнителна реактивност, като 4+ е значителна реакция. Все по-често алерголозите измерват и записват диаметъра на обрива, причинен от алергичната реакция.
Кръвният тест за алергии е бърз, лесен и наличен в повечето лаборатории. Този метод е много безопасен, тъй като лицето не е изложено на алергени по време на процедурата. Тестът измерва концентрацията на специфични IgE антитела в кръвта. Колкото по-голямо количеството на IgE антителата, толкова по-голяма е вероятността от развитие на симптоми. Кръвният тест за алергии може да помогне да се определи към какво е алергичен пациентът, да помогне да предскаже и да се следва развитието на болестта, да оцени риска от тежка реакция и да обясни кръстосаната реактивност.
Повече информация за видовете алергологични тестове може да прочетете:
» Кръвни алергологични тестове
Лечение
Традиционното лечение на алергия, неуточнена, се състои в избягване на алергена или намаляване на експозицията. Въпреки че избягване на алергените може да намали симптомите и да се избегне животозастрашаваща анафилаксия, е трудно да се постигне избягване на алергени като полени и подобни, предавани по въздушен път.
Няколко антагонистични лекарства се използват за блокиране на действието на алергичните медиатори или за предотвратяване на активиране на клетъчни и дегранулационни процеси. Те включват: антихистамини, глюкокортикоиди, епинефрин (адреналин), теофилин и кромолин натрий. Антилевкотриени, като монтелукаст или зафирлукаст, са одобрени също за лечение на алергични заболявания. Антихолинергиците, деконгестантите, стабилизатори на мастни клетки, и други съединения, за които се смяташе, че увреждат еозинофилния хемотаксис, също обикновено се използват. Тези лекарства помагат за облекчаване на симптомите на алергия и са наложителни за възстановяването от остра анафилаксия, но играят малка роля при хроничното лечение на алергичните заболявания.
Десенсибилизация или хипосенсибилизация е лечение, при което лицето е постепенно ваксинирано с постепенно по-големи дози от алергена. Това може да намали тежестта или да премахне свръхчувствителността напълно.
Втората форма на имунотерапия включва интравенозно инжектиране на моноклонални анти-IgE антитела. Те се свързват със свободните и асоциираните с B клетки IgE, сигнализирайки тяхното унищожаване. Те не се свързват с IgE, който е вече свързан към рецептор върху базофилите и мастните клетки, тъй като това ще стимулира алергична възпалителна реакция. Въпреки че тази форма на имунотерапия е много ефективна при лечение на различни видове атопия, не трябва да се използва при лечението на по-голямата част от хората с хранителни алергии.
Третият тип имунотерапия, сублингвална имунотерапия, е терапия с орално приложение, която се възползва от оралния имунен толеранс на непатогенни антигени, като храни и резидентни бактерии. Тази терапия в момента заема около 40% от лечението на алергия в Европа.
Повече информация за алергенната имунотерапия може да прочетете:
» Десенсибилизация към алергени МКБ Z51.6
Потреблението на различните храни по време на бременност е свързано с екзема, като те включват: целина, цитрусови плодове, сурова чушка, маргарин и олио. Значителен прием на антиоксиданти, цинк и селен по време на бременността може да помогне за предотвратяване на алергии. Това е свързано с по-малък риск за развиващи се през детството астма, екзема и други алергии. Пробиотични добавки, взети по време на бременност или ранна детска възраст, могат да помогнат за предотвратяване на атопичен дерматит.
Още информация може да прочетете в секцията "Здравни проблеми":
» Алергия
Изображения: freepik.com
Симптоми и признаци при Алергия, неуточнена МКБ T78.4
ВсичкиЛечение на Алергия, неуточнена МКБ T78.4
ВсичкиИзследвания и тестове при Алергия, неуточнена МКБ T78.4
Продукти свързани със ЗАБОЛЯВАНЕТО
АЛЕРГОЗАН таблетки 25 мг * 20 СОФАРМА
АЛОЕ ВЕРА сок от цели листа 1 л NATURE'S WAY
АЛЕРДЖИ ФОРТЕ таблетки * 60 ХЕЛТ ЕЙД
БОРОВИНКА капсули * 60 БУРОВ
ИМУФЛАМ капсули 605 мг * 30
АЛОЕ ВЕРА ГЕЛ И СОК 60% 1 л NATURE'S WAY
АЛЕРГОКСИН тинктура 100 мл БИОТИКА
БИОЦИТРИН РАЗТВОР 50 мл
АЛОЕ ВЕРА капсули 275 мг * 100 NATURE'S WAY
ЕНТЕРОСАН 44 таблетки 180 мг * 30
ТермолабилниЗАБОЛЯВАНЕТО е свързано към
- КП № 106.1 ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ТОКСОАЛЕРГИЧНИ РЕАКЦИИ ПРИ ЛИЦА НАД 18 ГОДИНИ
- КП № 106.2 ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ТОКСОАЛЕРГИЧНИ РЕАКЦИИ ПРИ ЛИЦА ПОД 18 ГОДИНИ
- Алергия
- Алтернативна терапия при студова алергия
- Антихистамини
- Z51.6 Десенсибилизация към алергени
- Лечение на алергия и астма с вода
- Кърмене на бебе с алергия към белтъка на кравето мляко
- Природни антихистамини
- Рекомбинантна ваксина лекува алергии към котки











Коментари към Алергия, неуточнена МКБ T78.4