Флебит и тромбофлебит на други дълбоки съдове на долните крайници МКБ I80.2
Заболяване на дълбоките съдове на долните крайници, което протича с наличието на асептично възпаление на кръвоносната стена (флебит) и образуване на тромби, се нарича флебит и тромбофлебит на други дълбоки съдове на долните крайници. Заболяването може да се представи със следното патологично изменение на дълбоките вени на долните крайници - дълбока венозна тромбоза.
Тромбозата на дълбоките вени се отнася до наличието на тромб в дълбока/и вена/и на долните крайници. Много епизоди са безсимптомни или с неспецифични симптоми, включително оток, болка и еритем. Поне три четвърти от пациентите, които имат симптоми, имат нетромботична причина за техните симптоми. Тромбозата на дълбоките вени е основна причина за заболеваемост и смъртност, а последствията варират от венозен застой до белодробна емболия.
Епидемиология
Дълбока венозна тромбоза на долните крайници е често срещан проблем в първичната грижа, острата грижа и стационарната обстановка. Не е ясно каква е реалната честота, но се открива в около 80 от 100 000 случая. Един от 20 души ще развие състоянието някъде по време на живота си. Заболяването се срещат по-често при пациенти на възраст над 40 години. Наблюдава се повишена честота при мъжкото и афроамериканското население.
Дълбоката венозна тромбоза става много по-честа с възрастта. Рядко се среща при деца, но когато го прави, засяга предимно хоспитализирани деца. Децата в Северна Америка и Холандия имат проценти на заболяването, които варират от 0,07 до 0,49 от 10 000 деца годишно. Междувременно почти 1% от тези на 85 и повече години изпитват състоянието всяка година. Около 60% от всички случаи се срещат при пациенти 70 години или повече, а тези на възраст 65 и повече години са подложени на около 15 пъти по-висок риск от тези на 40 и по-малко. Честотата е с около 18% по-висока при мъжете, отколкото при жените.
По време на бременността и след раждането остър епизод на флебит и тромбофлебит на други дълбоки съдове на долните крайници възниква около 1,2 от 1000 раждания. Въпреки че е сравнително рядка, тя е водеща причина за майчината заболеваемост и смъртност. След операция с превантивно лечение, дълбока венозна тромбоза се развива при около 10 от 1000 души след тотална или частична подмяна на колянна става и при около 5 от 1000 след пълна или частична подмяна на тазобедрената става.
В населението на Северна Америка и Европа около 4–8% от хората имат тромбофилия, най-често фактор V и протромбин. За популациите в Китай, Япония и Тайланд преобладават дефицитите в протеин S, протеин С и антитромбин. Всички кръвни групи, с изключение на кръвна група "А", присъстват в около 50% от общата популация и варира в зависимост от етническата принадлежност и е налице в около 70% от хората с дълбока венозна тромбоза. Като цяло глобалните данни са непълни и към 2011 година наличните данни са доминирани от населението на Северна Америка и Европа.
Етиология
Множество фактори, често в комбинация, допринасят за дълбоката венозна тромбоза на долните крайници. Те могат да бъдат категоризирани като придобити (лекарства, болест) или вродени (анатомичен вариант, ензимен дефицит, мутация). Полезна категоризация може да бъде остро провокиращо състояние срещу хронично състояние, тъй като това различие засяга продължителността на антикоагулантната терапия.
Честите причини се дължат на увеличаване на венозната стаза поради обездвижване или централна венозна обструкция. Неподвижността може да бъде толкова преходна, колкото тази, възникнала по време на трансконтинентален полет на самолет или тази по време на операция под обща анестезия. По този начин рисковите фактори включват затлъстяване, лекарства, бременност, травма, злокачествено заболяване и генетични състояния. Той може също да бъде удължен, както по време на хоспитализация за тазова, тазобедрена или гръбначна операция, или поради инсулт или параплегия. Хората при тези обстоятелства налагат наблюдение, профилактика и лечение, ако развият дълбока венозна тромбоза.
Повишеният вискозитет на кръвта може да намали венозния кръвен поток. Тази промяна може да се дължи на увеличаване на клетъчния компонент на кръвта при полицитемия рубра вера или тромбоцитоза или намаляване на течния компонент поради дехидратация.
Повишеното централно венозно налягане, механично или функционално, може да намали потока във вените на долния крайник. Масовият ефект върху илиачните вени или долната празна вена от неоплазма, бременност, стеноза или вродена аномалия увеличава устойчивостта на изтичане.
Механичното нараняване на стената на вената изглежда дава допълнителен стимул за венозна тромбоза. Пациентите с артропластика на тазобедрената става със свързаната с тях манипулация на бедрената вена представляват група с висок риск, която не може да се обясни с просто обездвижване, като 57% от тромбите произхождат от засегнатата бедрена вена, а не от обичайното място на застой в прасеца. Ендотелиалното увреждане може да превърне нормално антитромбогенния ендотел в протромботичен, като стимулира производството на тъканен фактор, фактор на Вилебранд и фибронектин.
Нараняванията могат да бъдат очевидни, като тези поради травма, хирургическа интервенция или ятрогенно нараняване, но те могат да бъдат и неясни, като тези, дължащи се на отдалечена дълбока венозна тромбоза (може би безсимптомна) или незначителна (забравена) травма. Предишен епизод на дълбока венозна тромбоза е основен рисков фактор за по-нататъшен епизод. Повишената честота на заболяването при установяване на остра пикочна инфекция или респираторна инфекция може да се дължи на предизвикана от възпаление промяна в ендотелната функция.
Генетичните мутации в кръвосъсирващата каскада на кръвта представляват тези с най-висок риск за развитие на венозна тромбоза. Генетичната тромбофилия се идентифицира при 30% от пациентите с идиопатична венозна тромбоза. Първичните недостатъци на инхибиторите на коагулацията антитромбин, протеин С и протеин S са свързани с 5-10% от всички тромботични събития. Променените прокоагулантни ензимни протеини включват фактор V, фактор VIII, фактор IX, фактор XI и протромбин. Резистентността на прокоагулантните фактори към непокътната система за антикоагулация също беше описана наскоро с разпознаването на мутацията на фактор V Leiden, представляваща 10-65% от пациентите с дълбока венозна тромбоза. При установяване на венозна стаза, тези фактори се оставят да се натрупват в места, склонни към тромбоза, където е настъпило механично увреждане на съдовете, стимулиращо ендотела да стане протромботичен.
Други заболявания и състояния могат да предизвикат хиперкоагулация при пациенти без други основни рискове. Те могат да предразположат пациентите към дълбока венозна тромбоза, въпреки че способността им да причиняват без присъща хиперкоагулация е под въпрос. Условията включват злокачествено заболяване, дехидратация и употреба на лекарства (естрогени). Появяват се и остри хиперкоагулируеми състояния, както при дисеминирана интраваскуларна коагулопатия в резултат на инфекция или индуцирана от хепарин тромбоцитопения. Обобщение на рисковите фактори е, както следва:
- възраст
- имобилизация по-дълго от 3 дни
- бременност и следродилния период
- основна операция през предходните 4 седмици
- дълги пътувания със самолет или кола (повече от 4 часа) през предходните 4 седмици
- рак
- предишен епизод на дълбока венозна тромбоза
- остър миокарден инфаркт
- застойна сърдечна недостатъчност
- сепсис
- нефротичен синдром
- язвен колит
- множествена травма
- увреждане на централна нервна система/ гръбначен мозък
- фрактури на долните крайници
- изгаряния
- системен лупус еритематодес
- синдром на Бехчет
- хомоцистинурия
- тромбоцитоза
- наследени нарушения на коагулацията/фибринолизата
- дисфибриногенемии и нарушения на активирането на плазминоген
- интравенозна злоупотреба с наркотици
- перорални контрацептиви
- хепарин-индуцирана тромбоцитопения
Патогенеза
Триадата на Вирхов, описана за първи път през 1856 година, включва три допринасящи фактора за образуването на тромбоза:
- венозен застой
- увреждане на съдовете
- хиперкоагулация
Венозният застой е най-последичният от трите фактора, но самият застой изглежда недостатъчен, за да предизвика образуването на тромб. Едновременното наличие на венозен застой и увреждане на съдовете или хиперкоагулативност значително увеличава риска от образуване на съсиреци. Клиничните състояния, най-тясно свързани с флебит и тромбофлебит на други дълбоки съдове на долните крайници, са свързани основно с елементите на триадата на Вирхов. Те включват операция или травма, злокачествено заболяване, продължителна неподвижност, бременност, застойна сърдечна недостатъчност, разширени вени, затлъстяване, напредване на възрастта.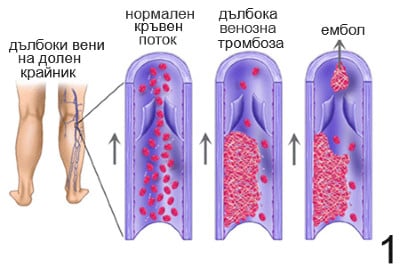
Венозната тромбоза има тенденция да се появява в области с намален или механично променен приток на кръв, като джобовете, съседни на клапите в дълбоките вени на долния крайник. Докато клапите помагат за насърчаване на притока на кръв през венозната циркулация, те също са потенциални места за венозен застой и хипоксия (фигура 1). Множество аутопсионни изследвания доказват склонността на образуване на венозни тромби в синусите, съседни на венозните клапи. Тъй като кръвотокът се забавя, кислородното напрежение намалява с едновременно увеличаване на хематокрита. Хиперкоагулируемата микросреда, която следва, може да понижи определени антитромботични протеини, които се експресират за предпочитане върху венозни клапи, включително тромбомодулин и ендотелен протеин С рецептор. Освен че намалява важните антикоагулантни протеини, хипоксията задвижва експресията на някои прокоагуланти. Сред тях е P-селектин, адхезионна молекула, която привлича имунологични клетки, съдържащи тъканен фактор, към ендотела. Продължава дебатът относно точното местоположение на тъканния фактор в този процес, независимо дали се изразява върху ендотела или от клетки в екстраваскуларната тъкан, но съществува общо съгласие, че тъканният фактор служи като основно огнище за образуване на тромби. Изглежда, че за образуването на тромби е необходим и тъканен фактор, и Р- селектин.
Злокачествеността може да окаже компресивен ефект върху вените, допринасящи за застой. Той също така води до отделяне на прокоагуланти като тъканен фактор върху мембранните частици, който насърчава тромбозата. Затлъстяването и пероралната контрацепция са независими рискови фактори за тромбоза. Заедно те повишават риска от тромбоза синергично. И накрая, напредването на възрастта е свързано с повишен риск от тромбоза. Въпреки че причината за това остава неустановена, са наблюдавани няколко фактора, свързани със стареенето: по-голямо разпространение на затлъстяването, повишена честота на заболяване и периоди на продължителна неподвижност, коморбидни медицински състояния и повишаване на нивото на прокоагуланти без съизмеримо увеличаване на антикоагуланти като протеин С. Взети заедно, образуването на тромбоза е динамичен, многокаузален процес, който зависи от финия баланс на физическите и биохимичните фактори.
Клинична картина
Флебит и тромбофлебит на други дълбоки съдове на долните крайници класически предизвиква болка и оток на крайниците, зачервяване и ограничаване на движенията и обездвижване (фигура 2). Обаче при даден пациент симптомите могат да присъстват или да липсват, едностранни или двустранни, или леки или тежки. Тромбът, който не причинява нетна обструкция на венозния отток, често е асимптоматичен. Отокът е най-специфичният симптом. Високата частична обструкция често води до лек двустранен оток, който се заблуждава за зависимия оток от десностранна сърдечна недостатъчност, претоварване с течности или чернодробна или бъбречна недостатъчност. Масивният оток с цианоза и исхемия (phlegmasia cerulea dolens) е рядък.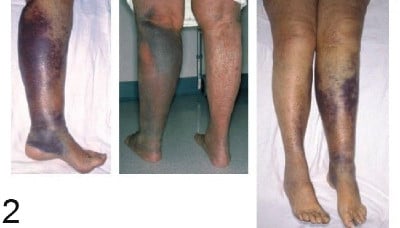
Болката в краката се среща при 50% от пациентите, но това е напълно неспецифично. Болката може да се появи при дорзифлексия на стъпалото (знак на Хоманс). Нежността се среща при 75% от пациентите, но се открива и при 50% от пациентите без обективно потвърдена дълбока венозна тромбоза. При наличие на нежност обикновено се ограничава до мускулите на прасеца или по хода на дълбоките вени в медиалното бедро. Болката и/или болезнеността далеч от тези области не е в съответствие с венозна тромбоза и обикновено показва друга диагноза. Болката и нежността, свързани със заболяването, обикновено не корелират с размера, местоположението или степента на тромба. Топлината или еритема на кожата могат да присъстват над областта на тромбозата.
Клиничните признаци и симптоми на белодробна емболия като основна проява се появяват при 10% от пациентите с потвърдена дълбока венозна тромбоза.
Дори при пациенти с класически симптоми, дори 46% имат отрицателни венограми. Освен това при 50% от хората с документирана венозна тромбоза липсват специфични симптоми. Заболяването просто не може да бъде диагностицирано или изключено въз основа на клинични резултати. По този начин, диагностичните изследвания трябва да се извършват винаги, когато се обмисля диагнозата.
Диагноза
Диагноза на флебит и тромбофлебит на други дълбоки съдове на долните крайници се поставя след добре снета анамнеза по данни на пациента и неговите оплаквания. Извършва се физикален и инструментален преглед.
Физикалният преглед се състои от оглед и палпация, от които става ясно наличието на локална повишена температура, болезнеността и промяната на цвета на кожата на засегнатия крайник.
Инструменталните изследвания дават по-голяма информация за правилното поставяне на диагнозата. Най-важните инструментални методи са:
- доплерова ехография - ултразвуково изследване
- венограма - включва инжектиране на периферна вена на засегнатия долен крайник с контрастно вещество и последваща рентгенография, за да се установи дали венозното снабдяване е било възпрепятствано. Поради своята цена, инвазивност, достъпност и други ограничения, този тест се извършва рядко.
- ядрено-магнитен резонанс
- компютърна томографска ангиограма
- други
Рутинните кръвни тестове, които могат да помогнат на клиницистите включват D-димери нива на антитромбин III, С-реактивен протеин и скорост на утаяване на еритроцитите. Допълнителните изследвания трябва да включват оценка на хиперкоагулируемо състояние, ако е клинично показано. Продължителното протромбиново време или активираното частично тромбопластиново време не предполага по-малък риск от нова тромбоза. Прогресията на дълбоката венозна тромбоза и белодробната емболия може да се появи въпреки пълната терапевтична антикоагулация при 13% от пациентите.
Лечение
Основните цели за лечение на флебит и тромбофлебит на други дълбоки съдове на долните крайници са предотвратяване на белодробна емболия, намаляване на заболеваемостта и предотвратяване или минимизиране на риска от развитие на посттромботичен синдром.
Основата на медицинската терапия е антикоагулацията след въвеждането на хепарин през 30-те години. Други антикоагулационни лекарства впоследствие са добавени към армаментариума за лечение през годините, като антагонисти на витамин К и хепарин с ниско молекулно тегло. В последно време механичната тромболиза все повече се използва, тъй като ендоваскуларните терапии се увеличават. Абсолютните противопоказания за лечение с антикоагулация включват вътречерепно кървене, силно активно кървене, скорошна операция на мозъка, очите или гръбначния мозък, бременност и злокачествена хипертония. Относителните противопоказания включват скорошна голяма операция, скорошен мозъчносъдов инцидент и тежка тромбоцитопения.
Терапията от първа линия за венозен тромбоемболизъм с висок риск или белодробна емболия се състои от директни перорални антикоагуланти (дабигатран, ривароксабан, апиксабан или едоксабан) над антагонисти на витамин К. Последните се препоръчват и при хепарин с ниско молекулно тегло, освен ако венозния тромбоемболизъм не е свързан със злокачествено заболяване, в който са предпочитани антагонисти на витамин К или някакви директни перорални антикоагуланти.
Непосредствените симптоми на дълбока венозна тромбоза често отзвучават само с антикоагулация и обосновката за интервенция често е намаляване на 75% дългосрочния риск от посттромботичен синдром. Системната интравенозна тромболиза подобрява скоростта на реканализация на тромбозираните вени. Тя обаче вече не се препоръчва поради повишена честота на усложненията от кървене, леко повишен риск от смърт и незначително подобрение на посттромботичен синдром. Липсата на значително намалена честота на последното след системна тромболиза (40-60%) вероятно отразява неадекватността на сравнително ниския прагов обем на отстраняване на тромби, която се счита за успешна.
Препоръчва се тромболитична терапия (предпочитана системно пред катетър) при хипотензивни индивиди с остра белодробна емболия. Онези с високорискова белодробна емболия, подложени на шок, трябва да бъдат подложени на системна тромболиза. Когато тромболизата е противопоказана поради висок риск от кървене, се мисли за хирургична тромбектомия или катетър-насочена тромболиза.
Рискът от кървене от системна тромболиза е подобен на този при катетър-насочена тромболиза и рискът от посттромботичен синдром може допълнително да намали риска. Въпреки това дали катетер-насочената тромболиза е предпочитана пред антикоагулацията, не е изследвано. Добавянето на перкутанна механична тромбектомия към интервенционните варианти може да улесни вземането на решения, тъй като реканализацията може да бъде постигната по-бързо от преди и с намалена доза литик. Следователно рискът от кървене може да бъде намален.
Симптоми и признаци при Флебит и тромбофлебит на други дълбоки съдове на долните крайници МКБ I80.2
- Безсимптомно протичане на заболявания
- Неясни (неопределени )симптоми
- Подуване в областта на краката
- Болка в крака
- Симптоми на краката
- Симптоми свързани с изправено положение на тялото
Лечение на Флебит и тромбофлебит на други дълбоки съдове на долните крайници МКБ I80.2
Продукти свързани със ЗАБОЛЯВАНЕТО
АРИКСТРА инжекционен разтвор 7.5 мг / 0.6 мл * 10
КЛЕКСАН инжекционен разтвор в предварително напълнени спринцовки 60 мг/0.6 мл * 6
КЛЕКСАН инжекционен разтвор в предварително напълнени спринцовки 80 мг/0.8 мл * 6
АРИКСТРА инжекционен разтвор 2.5 мг / 0.5 мл * 10
КЛЕКСАН инжекционен разтвор в предварително напълнени спринцовки 40 мг/0.4 мл * 6
Библиография
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5778510/
https://emedicine.medscape.com/article/1911303-treatment#d9
https://en.wikipedia.org/wiki/Deep_vein_thrombosis#Diagnosis
https://www.ncbi.nlm.nih.gov/books/NBK470381/
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5045251/



Коментари към Флебит и тромбофлебит на други дълбоки съдове на долните крайници МКБ I80.2