Мозъчен инфаркт МКБ I63
Мозъчният инфаркт е нарушение на церебралната циркулация с увреждане на мозъчната тъкан, нарушаване на нейните функции поради затруднение или спиране на притока на кръв към определен отдел. Ограниченият кислород поради ограниченото кръвоснабдяване причинява исхемичен инсулт, който може да доведе до мозъчен инфаркт, ако кръвотокът не се възстанови за сравнително кратък период от време. Блокирането може да се дължи на тромб, емболия или атероматозна стеноза на една или повече артерии. Кои артерии са оклузиране ще определят кои области на мозъка са засегнати (инфарктирани). Тези различни инфаркти ще доведат до различни симптоми и резултати. Около една трета от случаите се оказват фатални.
Мозъчните инфаркти могат да бъдат разделени на 2 вида: хеморагични или исхемични. Остър исхемичен инсулт се причинява от тромботична или емболична оклузия на церебрална артерия.
Системата за категоризиране на инсулт, разработена в многоцентрово изпитване при лечение на остър инсулт, разделя исхемичните инсулти на следните 3 основни подтипа:
- с оклузия на голям съд
- с оклузия на малък съд или още лакунарни
- кардиоемболичен инфаркт
Инфарктите при оклузия на голяма артерия често включват тромботични in situ оклузии при атеросклеротични лезии в каротидната, вертебробазиларната и церебралната артерии, обикновено в близост до основните клонове. Въпреки това, инфарктите с оклузия на голяма артерия също могат да бъдат кардиоемболични.
Кардиогенните емболи са често срещан източник на повтарящ се инсулт. Те могат да представляват до 20% от острите инсулти и се съобщава, че имат най-високата смъртност от 1 месец.
Малките съдови или лакунарни инсулти са свързани с малки фокални области на исхемия поради запушване на единични малки съдове, обикновено в дълбоки проникващи артерии, които генерират специфична съдова патология.
При много пациенти точната етиология не е идентифицирана и те са класифицирани като криптогенни инсулти.
Епидемиология
Мозъчният инфаркт е водещата причина за инвалидност и петата водеща причина за смърт в САЩ. Всяка година приблизително 795 000 души в Съединените щати преживяват нов (610 000 души) или повтарящ се (185 000 души) инсулт. Епидемиологичните изследвания показват, че 82–92% от инсултите в САЩ са исхемични.
Според Световната здравна организация (СЗО) 15 милиона души страдат от инсулт всяка година. От тях 5 милиона умират, а други 5 милиона остават трайно увредени.
Мъжете са изложени на по-висок риск от инсулт от жените. Мъжете от европеидната раса имат честота на заболяването 62,8 на 100 000, като смъртта е краен резултат в 26,3% от случаите, докато жените - 59 на 100 000 и смъртност от 39,2%.
Въпреки че мозъчния инфаркт често се счита за заболяване на възрастни хора, една трета от инсултите се срещат при лица, под 65 години. Рискът се увеличава с възрастта, особено при пациенти на възраст над 64 години, при които се появяват 75% от всички инфаркти.
Етиология
Мозъчните инфаркти са резултат от събития, които ограничават или спират кръвния поток, като екстракраниална или вътречерепна тромботична емболия, тромбоза in situ или относителна хипоперфузия. С намаляването на кръвния поток невроните престават да функционират.
Рисковите фактори включват модифицируеми и немодифицируеми състояния. Идентифицирането на рискови фактори при всеки пациент може да разкрие улики за причината за инсулта и най-подходящия план за лечение и вторична профилактика.
Немодифицируемите рискови фактори включват следното (въпреки че има много други):
- възраст
- раса
- пол
- история на мигренозно главоболие
- Фибромускулна дисплазия
- наследственост: фамилна анамнеза за инсулт или преходни исхемични атаки
Модифицируемите рискови фактори включват следното:
- хипертония (най-важната)
- захарен диабет
- сърдечно заболяване: предсърдно мъждене, клапна болест, сърдечна недостатъчност, митрална стеноза, структурни аномалии, предсърдно и камерно разширяване
- хиперхолестеролемия
- преходни исхемични атаки
- каротидна стеноза
- проблеми с начина на живот: прекомерният прием на алкохол, употребата на тютюн, незаконната употреба на наркотици
- перорална контрацепция/употреба на хормони след менопауза
- затлъстяване
Исхемичните етиологии могат по-нататък да бъдат разделени на емболични, тромботични и лакунарни. Като цяло, общите рискови фактори за мозъчен инфаркт включват хипертония, диабет, тютюнопушене, затлъстяване, предсърдно мъждене и употреба на наркотици. От всички рискови фактори хипертонията е най-честият променящ се рисков фактор за инсулт. Хроничната неконтролирана хипертония причинява малки съдови инсулти главно във вътрешната капсула на главния мозък, таламус, понс и малък мозък. Мерките на начина на живот като загуба на тегло, ограничаване на солта, приемане на повече плодове и зеленчуци са полезни за намаляване на кръвното налягане.
При по-възрастното население рискът от кардиоемболичен инфаркт се увеличава главно поради предсърдно мъждене. Останалите 20% от ударите са с хеморагичен характер. Хеморагичната етиология може да бъде от хипертония, разкъсване на аневризма, артериовенозни малформации, венозни ангиоми, кървене поради хеморагични метастази, амилоидна ангиопатия и други неясни етиологии.
Лакунарните инсулти допринасят за около 20% от всички исхемични инсулти и са резултат от оклузия на малките проникващи клонове на средната церебрална артерия, вертебралната или базиларната артерии или лентикулостриатните съдове. Типичните причини за лакунарен инсулт включват микроемболи, фибриноидна некроза, вторична за васкулит или хипертония, амилоидна ангиопатия и хиалинова артериосклероза.
Патофизиология
Патофизиологията или наблюдаваните състояния и основните механизми на заболяването се определят от това дали мозъчният инфаркт е основан на тромботични или емболични събития. При тромботичен исхемичен удар тромб образува и блокира притока на кръв. Тромбът се образува, когато ендотелът се активира от различни сигнали, което води до агрегация на тромбоцитите в артерията. Тази група тромбоцити взаимодейства с фибрин, за да образува тромбоцитна запушалка. Тази тромбоцитна тапа прераства в тромб, което води до стенотична артерия. Тромботична исхемия може да се появи в големи или малки кръвоносни съдове. В големите съдове най-честите причини за тромби са атеросклерозата и вазоконстрикцията. В малките съдове най-честата причина е липохиалинозата. Липохиалиноза се образува, когато високото кръвно налягане и стареенето причиняват натрупване на мастна хиалинова материя в кръвоносните съдове. Образуването на атерома може също да причини тромботичен исхемичен инсулт на малки съдове. Оклузията на кръвния поток поражда деполяризация на невроните, които генерират вълна, наречена разпространяваща се деполяризация, която се движи от засегнатото ядро към незасегнатата мозъчна тъкан, произвеждайки по-нататъшна деполяризация, мъртви неврони и неврологични симптоми.
Емболичният мозъчен инфаркт се отнася до оклузия на артерия от ембол, пътуваща частица или отломки в артериалния кръвен поток, произхождащи от друго място. Емболията най-често е тромб, но може да бъде и редица други вещества, включително мазнини (например от костен мозък в счупена кост), въздух, ракови клетки или бактерии (обикновено от инфекциозен ендокардит). Емболията може да бъде от сърдечен произход поради предсърдно мъждене или от атеросклеротична плака на друга (или същата) голяма артерия. Газова емболия на церебрална артерия също е възможна причина за мозъчен инфаркт.
Инфарктът на мозъчния паренхим се предизвиква от верига от взаимно свързани циркулаторни, метаболитни и биохимични нарушения. В исхемичната тъкан настъпва излив на невротрансмитери и йони (калций и натрий), което води до активиране на катаболни ензими, увреждане на нервните клетки и тяхната смърт. Развива се мозъчен оток.
Клинична картина
Клиничната картина на мозъчен инфаркт се състои от церебрални и фокални неврологични симптоми.
Прогресиращ ход на инсулт (постепенно увеличаване на неврологичните нарушения за няколко часа или дни) се наблюдава при 20% от пациентите с исхемичен инсулт в каротидния басейн и при 40% от пациентите с исхемичен инсулт във вертебробазиларния басейн. По-често се причинява от увеличаване на размера на вътреартериален тромб, повтаряща се емболия, прогресиране на мозъчния оток, хеморагична трансформация на инфаркт или увеличаване на размера му поради намаляване на системното артериално налягане.
Повишаване на кръвното налягане се наблюдава при 70-80% от болните в първите дни на инсулта. В бъдеще повечето от тях показват спонтанно понижение на налягането. Преходно повишаване на кръвното налягане може да бъде причинено от мозъчен оток и повишено вътречерепно налягане, както и стрес, свързан с развитието на болестта.
Общите мозъчни симптоми са характерни за умерени до тежки инсулти. Характерни са нарушенията на съзнанието - глухота, сънливост или възбуда, възможна е краткосрочна загуба на съзнание. Характерно е главоболието, което може да бъде придружено от гадене или повръщане, замаяност, болка в очните ябълки, утежнено от движението на очите. Конвулсивните явления са по-рядко срещани. Възможни са автономни нарушения:
- усещане за топлина
- повишено изпотяване
- сърцебиене
- сухота в устата
На фона на мозъчните симптоми се появяват фокални симптоми на мозъчно увреждане. Клиничната картина при всеки конкретно болен човек се определя от това коя част от мозъка е била засегната поради увреждане на кръвоносния съд, който го кръвоснабдява.
Общите признаци и симптоми на мозъчен инфаркт включват рязкото начало на някое от следните:
- хемипареза, монопареза или (рядко) квадрипареза
- хемисензорен дефицит
- монокуларна или бинокуларна загуба на зрението
- дефицит на зрителното поле
- диплопия
- дизартрия
- атаксия
- световъртеж (рядко в изолация)
- афазия
- внезапно намаляване на нивото на съзнанието
Въпреки че подобни симптоми могат да се проявят самостоятелно, по-вероятно е те да се появят в комбинация.
Диагноза
Ранната диагноза и диференциалната диагноза на исхемичните, хеморагичните инсулти и субарахноидните кръвоизливи са от решаващо значение за избора на тактика на лечение. Точна диагноза за характера на мозъчен инфаркт е клинично възможна само в 70% от случаите.
Физикалният преглед заема важно място в диагнозата и определянето на състоянието на пациента. Дихателните и сърдечно-съдовите функции се оценяват (на първо място, централни хемодинамични смущения за спешна корекция), което в някои случаи дава възможност да се определи патогенетичния характер на инфаркта
По време на неврологичното изследване се уточнява състоянието и нивото на съзнанието. Извършва се локална диагностика на фокално мозъчно увреждане.
Образни изследвания
В острия период на исхемичен мозъчен инфаркт магнитният резонанс (ЯМР) е по-ефективен метод за ранно изобразяване от компютърната томография. При стандартни томограми при 80% от наблюденията през първите 24 часа след развитието на съдова оклузия исхемичните промени вече стават видими. При допълнително приложение на контрастни вещества в областта на исхемията се забелязва контрастиране на артериалните съдове, което показва намаляване на скоростта на кръвния поток в тях. Тези промени могат да се развият в първите минути след оклузия.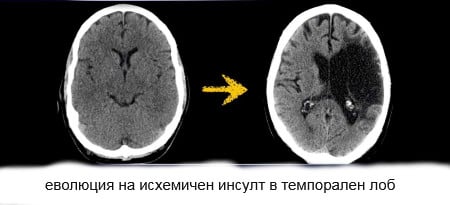
С компютърна томография (КТ) на главата областта на хиподенсността (ниска плътност) при повечето пациенти се открива 12-24 часа след началото на исхемичния инсулт. Преди 24-я час лезията не се открива в почти половината от случаите. Церебралните инфаркти с малък размер (инфарктите в мозъчния ствол и лакунарните инфаркти) често не се диференцират на не-контрастни КТ изображения дори на 3-4 дни от заболяването (през периода, когато инфарктите на други локализации са най-добре визуализирани), но могат да бъдат открити на КТ с контрастни вещества.
Магнитно-резонансната ангиография разкрива оклузия или тежка стеноза главно на големи артериални стволове.
През последните години се появиха нови възможности за диагностика, за да се определи възможно най-рано исхемичното увреждане. Те включват транскраниална доплерова образна диагностика, магнитно-резонансна спектроскопия, дифузионни и перфузионни магнитно-резонансни изследвания.
Лабораторни изследвания
Не се изисква обичайно лабораторно изследване преди вземането на решения относно фибринолизата. Тестването често може да бъде ограничено до кръвна глюкоза, плюс изследвания за коагулация, ако пациентът е на варфарин, хепарин или на някое от по-новите антитромботични средства. Пълна кръвна картина и биохимични изследвания могат да бъдат полезни базови изследвания.
Други образни изследвания
Транскраниалната доплерова ултрасонография е полезна за оценка на по-проксимална съдова анатомия - включително средната церебрална артерия, вътречерепна каротидна артерия и вертебробазиларна артерия - през инфратемпоралната ямка. Ехокардиографията се получава при всички пациенти с остър исхемичен инсулт, при които се подозира кардиогенна емболия.
Рентгенографията на гръдния кош има потенциална полза за пациенти с остър инсулт.
Конвенционалната ангиография е златният стандарт при оценката на цереброваскуларно заболяване, както и за заболяване, включващо аортна дъга и големи шийни съдове. Конвенционалната ангиография може да се извърши за изясняване на двузначните находки или за потвърждаване и лечение на заболяване, наблюдавано при ЯМР, КТ, транскраниална доплерова ултрасонография или ултрасонография на шията.
Лечение
През последното десетилетие, подобно на лечението на инфаркт на миокарда, в терапията на мозъчен инфаркт бяха въведени тромболитични лекарства. Използването на интравенозна терапия с тъканен плазминогенен активатор може да бъде препоръчано при пациенти, които пристигат в отделение за инсулт и може да бъде оценено напълно в рамките на 3 часа от началото.
Тромболитична терапия
При приемане на пациента в рамките на 6 часа от момента на заболяването и потвърждаване на исхемичния характер на инсулта е възможно да се използва тромболитична терапия с цел лизис на тромб или емболия и възстановяване на кръвния поток в исхемичната мозъчна тъкан. Приема се, че той е най-подходящ при остра оклузия на средната церебрална или базиларна артерия, кардиоемболичен тип инсулт. След 3 до 6 часа от появата на симптомите на инсулт е показано само интраартериална (селективна) тромболиза с тъканен плазминогенен активатор. Употребата на стрептокиназа не се препоръчва поради неприемлив риск от кръвоизлив и смърт.
Антикоагуланти и антиагреганти
Използването на антикоагуланти при лечението на исхемичен инсулт е противоречиво. В някои източници те се препоръчват, за да се предотврати по-нататъшното образуване на тромби и повторна емболия. Въпреки това, проучвания, проведени на базата на принципите на доказателствена медицина, показват нецелесъобразността на антикоагуланти през първите 2 дни от инсулта. Благоприятното въздействие на хепарина и други подобни лекарства се компенсира от повишен риск от кръвоизлив и други усложнени.
Ноотропи
При лечението на исхемичен инсулт се използват невропротективни лекарства, за да се намали увреждането на мозъка и да се обърнат промените, възникнали в него. Ефективността им е спорна в момента. Проучванията не дават статистически значими резултати за намаляване или увеличаване на смъртността при използване на ноотропи. И накрая, проблемът с целесъобразността на тяхното използване не е решен.
Ноотропите започват да се предписват в първите часове на инсулт (по време на "терапевтичния прозорец"). Церебролизин се препоръчва в големи дози. Пирацетам се използва в доза 4-12 грама/ден.
Калциеви антагонисти
Употребата на вазоактивни лекарства е насочена към увеличаване на кръвоснабдяването на исхемичната тъкан, въпреки че тяхната ефективност е съмнителна. В същото време е невъзможно да се изключи развитието на феномена "интрацеребрална кражба", проявяваща се с намаляване на притока на кръв в исхемичната зона поради увеличен приток на кръв в здрави тъкани. Целесъобразността на употребата е оправдана от техния възможен невропротективен ефект. Комбинацията от две или повече вазоактивни лекарства не се препоръчва.
Хемодилуция и подобряване на реологичните свойства на кръвта
За целите на хемодилуция могат да се използват реополиглюцин или други инфузионни разтвори в продължение на 5-7 дни. За подобряване на реологичните свойства на кръвта се използва пентоксифилин. Ефективността на тази терапия е спорна.
Изображения: CCO Public domain
Видове Мозъчен инфаркт МКБ I63
Симптоми и признаци при Мозъчен инфаркт МКБ I63
ВсичкиЛечение на Мозъчен инфаркт МКБ I63
Продукти свързани със ЗАБОЛЯВАНЕТО
НЕВРОЕЙД II МЛС 901 капсули * 180 ПРОМОЦИЯ 2 + 1 ПОДАРЪК
Безплатна доставка за България!АСПИРИН ПРОТЕКТ таблетки 100 мг * 40 BAYER
АПИРИ таблетки 100 мг * 30 ЧАЙКАФАРМА
ПЛАТЕЛ таблетки 75 мг * 14 МЕДОХЕМИ
КСИЛТЕС таблетки 15 мг * 28 ЕГИС
АЦЕТИЗАЛ КАРДИО стомашно-устойчиви таблетки 100 мг * 100 ТЕВА
АЦЕТИЗАЛ КАРДИО стомашно-устойчиви таблетки 75 мг * 30 ТЕВА
СЕТИАПО таблетки 60 мг * 30
АЦЕТИЗАЛ КАРДИО стомашно-устойчиви таблетки 75 мг * 100 ТЕВА
ЗЕРОТРОМБ таблетки 100 мг * 30 СТАДА
КСИЛТЕС таблетки 20 мг * 28 ЕГИС
Библиография
https://ru.wikipedia.org/wiki/%D0%98%D1%88%D0%B5%D0%BC%D0%B8%D1%87%D0%B5%D1%81%D0%BA%D0%B8%D0%B9_%D0%B8%D0%BD %D1%81%D1%83%D0%BB%D1%8C%D1%82
https://emedicine.medscape.com/article/1916852-treatment
https://www.ncbi.nlm.nih.gov/books/NBK430927/
https://en.wikipedia.org/wiki/Cerebral_infarction
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4268746/


Коментари към Мозъчен инфаркт МКБ I63
Не пушенето и пиенето а многото работа -> напрежение и си готов. Границата на този проблем ще се вдига правопропорционално заедно с развиващият се свят